Novo Protocolo Clinico de Tratamento contra Hepatite C - 2011
Link inicial informado aos Grupos de apoio - Julho de 2011 - http://www.aids.gov.br/sites/default/files/protocolo_heptitec_final.pdf
Mudança de link para - http://www.aids.gov.br/sites/default/files/anexos/publicacao/2011/49960/protocolo_heptitec_fim_pdf_24719.pdf
Jorge Eurico Ribeiro
Romina do Socorro Marques de Oliveira
Ronaldo Campos Hallal
Revisão técnica:
Jorge Eurico Ribeiro
Colaboração técnica:
Ana Mônica de Mello
Carmen Regina Nery e Silva
Geisy Lemos
Márcia Colombo
Ricardo Gadelha Abreu
Rogério Scapini
Silvia Cristina Viana Silva Lima
Thiago Amorim
Valeska Karla Mangueira Martins
Comitê técnico assessor para atualização do tratamento da hepatite viral C – 2011:
I – Dirceu Bartolomeu Greco – Departamento de DST, Aids e Hepatites
Virais/SVS/MS
II – Ronaldo Campos Hallal – Departamento de DST, Aids e Hepatites
Virais/SVS/MS
III – Marcelo Simão Ferreira – Sociedade Brasileira de Infectologia
IV – Fernando Lopes Gonçales Junior – Universidade de Campinas (Unicamp)
V – Raymundo Paraná Ferreira Filho – Sociedade Brasileira de Hepatologia
VI – Mário Guimarães Pessoa – Sociedade Brasileira de Hepatologia
VII – Edson Abdala – Sociedade Brasileira de Medicina Tropical
VIII – Vera Lúcia Nunes Pannain – Sociedade Brasileira de Patologia
IX – Luiz Antônio Rodrigues de Freitas – Fundação Oswaldo Cruz
X – Jeová Pessin Fragoso – Representante da Sociedade Civil Organizada
XI – Derval Evangelista de Magalhães – Representante da Sociedade Civil
XII – Gilda Porta – Instituto da Criança do Hospital das Clínicas da FMUSP
XIII – Francisco José Dutra Souto – Universidade Federal de Mato Grosso
XIV – Lessandra Michelin Nunes Vieira – Universidade de Caxias do Sul
XV – Maria Cássia Jacinto Mendes Correa – Universidade de São Paulo (USP)
XVI – Ricardo Andrade Carmo – Secretaria Municipal de Saúde de Belo Horizonte
XVII – Thor Oliveira Dantas – Universidade Federal do Acre
Revisão:Angela Gasperin Martinazzo
Projeto gráfico, capa e diagramação:
Alexsandro de Brito Almeida
Fernanda Dias Almeida
SUMÁRIO
1. Apresentação.................................................................................................... Introdução.........................................................................................................
3. Epidemiologia....................................................................................................
4. Transmissão, fatores de risco e vulnerabilidade...............................................
5. Exames complementares para diagnóstico e monitoramento...........................
6. História natural...................................................................................................
6.1. Agente etiológico.......................................................................................
6.2. Hepatite viral aguda C...............................................................................
6.2.1. Apresentação clínica e laboratorial...................................................
6.3. Hepatite viral crônica C.............................................................................
6.3.1. Apresentação clínica e laboratorial...................................................
6.3.2. Manifestações extrahepáticas..........................................................
6.4. Avaliação inicial........................................................................................
7. Tratamento da hepatite viral C.........................................................................
7.1. Tratamento da hepatite viral aguda C.......................................................
7.2. Tratamento da hepatite viral crônica C.....................................................
7.2.1. Tratamento da hepatite viral cônica C em genótipo 1......................
7.2.2. Tratamento da hepatite viral crônica C em genótipos 2 e 3............
7.2.3. Tratamento da hepatite viral crônica C em genótipos 4 e 5.............
8. Situações especiais...........................................................................................
8.1. Coinfecção HIV/HCV................................................................................
8.2. Coinfecção HBV/HCV...............................................................................
8.3. Pacientes pediátricos................................................................................
8.4. Pacientes gestantes.................................................................................
8.5. Pacientes com transtornos mentais..........................................................
8.6. Pacientes com insuficiência renal.............................................................
8.7. Pacientes com cirrose..............................................................................
8.8. Outras situações.......................................................................................
9. Monitoramento do tratamento........................................................................
9.1. Monitoramento laboratorial básico durante o tratamento.........................
9.2. Monitoramento da resposta virológica durante o tratamento...................
9.2.1. Pacientes em uso de IFN convencional associado ou não a RBV...
9.2.2. Pacientes em uso de PEG-IFN associado ou não a RBV................
10. Manejo de eventos adversos........................................................................
10.1. Manejo de complicações resultantes do tratamento...............................
10.2. Promoção da adesão..............................................................................
11. Retratamento.................................................................................................
12. Interrupção do tratamento..............................................................................
13. Recomendações pré e pós-transplante de fígado...........................................
13.1. Condutas pré-transplante de fígado.......................................................
13.2. Condutas pós-transplante de fígado.......................................................
14. Referências...................................................................................................
1. Apresentação
A magnitude, a diversidade virológica, o padrão de transmissão, a evolução clínica, a complexidade diagnóstica e terapêutica da hepatite viral C impõem a necessidade de estabelecer políticas específicas no campo da saúde pública por parte dos gestores do Sistema Único de Saúde (SUS). O tratamento, quando indicado, é fundamental para evitar a progressão da doença e suas complicações, como câncer e cirrose hepática.
A partir de 1996, as hepatites virais foram incluídas na Lista de Doenças de Notificação Compulsória no país. Desde então, a coleta de dados sobre a ocorrência dessas doenças passou a compor as ações de vigilância epidemiológica.
Em 2008, foi constituído o Comitê Técnico Assessor em Hepatites Virais, pela Portaria Nº 94/SVS, de 10 de outubro de 2008, com caráter consultivo em relação aos aspectos técnico-científicos referentes às hepatites virais. O Comitê Técnico Assessor em Hepatites Virais é composto por membros da comunidade científica vinculados a instituições envolvidas em atividades de assistência aos portadores de hepatites, além de representantes das sociedades brasileiras de especialidades médicas e membros da sociedade civil.
A partir de 1996, as hepatites virais foram incluídas na Lista de Doenças de Notificação Compulsória no país. Desde então, a coleta de dados sobre a ocorrência dessas doenças passou a compor as ações de vigilância epidemiológica.
Em 2008, foi constituído o Comitê Técnico Assessor em Hepatites Virais, pela Portaria Nº 94/SVS, de 10 de outubro de 2008, com caráter consultivo em relação aos aspectos técnico-científicos referentes às hepatites virais. O Comitê Técnico Assessor em Hepatites Virais é composto por membros da comunidade científica vinculados a instituições envolvidas em atividades de assistência aos portadores de hepatites, além de representantes das sociedades brasileiras de especialidades médicas e membros da sociedade civil.
Os Comitês Técnicos Assessores dos Programas Estaduais de Prevenção e Controle das Hepatites Virais são essenciais na implantação das diretrizes recomendadas por este protocolo, garantindo o adequado tratamento das hepatites virais no Brasil. Suas atribuições incluem a avaliação individualizada de situações excepcionais não previstas neste protocolo.
Este protocolo apresenta as recomendações do Ministério da Saúde para a abordagem clínica e terapêutica dos portadores da hepatite C, instrumentalizando os profissionais para o manejo das principais situações
encontradas na rotina do atendimento. As recomendações foram consensuais entre os membros do Comitê Técnico Assessor, com exceção da utilização da resposta virológica rápida (RVR).O Comitê Técnico Assessor teve como meta fornecer aos profissionais de saúde recomendações atualizadas e baseadas nas melhores evidências científicas disponíveis, de modo sistemático e transparente. As recomendações de diagnóstico, manejo e tratamento desta edição são seguidas do grau de recomendação, em negrito e entre parênteses, com base na força de evidência a sustentá-las – o nível de evidência. Utilizaram-se para este documento os critérios de níveis de evidência e graus de recomendação propostos pelo “Oxford Centre for Evidence-Based Medicine”.
A correspondência entre o grau de recomendação e a força de evidência científica é descrita em detalhes no Quadro 1 e está resumida a seguir1:
A correspondência entre o grau de recomendação e a força de evidência científica é descrita em detalhes no Quadro 1 e está resumida a seguir1:
A - Estudos experimentais ou observacionais de melhor consistência.
B - Estudos experimentais ou observacionais de menor consistência.
C - Relatos de casos de estudos não controlados.
D - Opinião desprovida de avaliação crítica, baseada em consensos, estudos fisiológicos ou modelos animais.
A utilização do grau de recomendação associado à citação bibliográfica no texto tem como objetivos principais: conferir transparência à procedência das informações, estimular a busca de evidência científica de maior força e introduzir uma forma didática e simples de auxiliar a avaliação crítica do leitor, que arca com a responsabilidade da decisão
Quadro 1: Nível de evidência científica por tipo de estudo – “Oxford Centre of Evidence-based Medicine” Conviverfrente ao paciente que orienta2.
Conviver com a hepatite C implica complexas e diversas necessidades que devem ser consideradas na estruturação da resposta nacional e da atenção à saúde. A equipe que elaborou esta atualização considera que a recomendação terapêutica deve aproximar-se do cuidado integral; para isso, ampliou seus conteúdos e incluiu temas como prevenção, aconselhamento, acolhimento, abordagem clínica e laboratorial e orientações sobre adesão ao tratamento e manejo de seus principais efeitos adversos, buscando promover melhora na qualidade de vida dos portadores da hepatite C e potencializar os resultados do tratamento. Também foram introduzidas recomendações para manejo dos portadores do vírus da hepatite C que necessitam transplante
Um dos objetivos da elaboração de guias terapêuticos é fornecer ao profissional de saúde recomendações atualizadas e baseadas nas melhores evidências científicas disponíveis, inseridas no contexto de saúde pública.
Foram considerados na tomada de decisão resultados de eficácia, segurança e efetividade dos principais ensaios clínicos randomizados e estudos observacionais, incluindo publicações nacionais, além das recomendações mais atualizadas dos consensos e guias terapêuticos internacionais: Latin American Association for the Study of the Liver (ALEH) Practice Guidelines; American Association for the Study of Liver Diseases (AASLD) Practice Guidelines; Canadian Consensus Guideline; European Association for the
Study of the Liver (EASL) Clinical Practice Guidelines.
Foram considerados na tomada de decisão resultados de eficácia, segurança e efetividade dos principais ensaios clínicos randomizados e estudos observacionais, incluindo publicações nacionais, além das recomendações mais atualizadas dos consensos e guias terapêuticos internacionais: Latin American Association for the Study of the Liver (ALEH) Practice Guidelines; American Association for the Study of Liver Diseases (AASLD) Practice Guidelines; Canadian Consensus Guideline; European Association for the
Study of the Liver (EASL) Clinical Practice Guidelines.
Fazem parte do arsenal terapêutico para as recomendações deste protocolo:
- Interferon (IFN) convencional alfa-2a
- IFN convencional alfa-2b
- IFN peguilado (PEG-IFN) alfa-2a
- PEG-IFN alfa-2b
- Ribavirina (RBV) 250mg
NESTE PROTOCOLO UTILIZA-SE A CLASSIFICAÇÃO CID:
• B 17.1 – Hepatite viral aguda C
• B 18.2 – Hepatite viral crônica C
• B 18.2 – Hepatite viral crônica C associada à B 18.1 - Hepatite viral crônica B
• B 18.2 – Hepatite viral crônica C associada à B 20 - 24 – Doença pelo HIV
2. Introdução
A equipe técnica do Departamento de DST, Aids e Hepatites Virais do Ministério da Saúde e o Comitê Técnico Assessor para Hepatites Virais reuniram-se durante o ano de 2010 para reavaliar os critérios diagnósticos, indicações de tratamento, esquemas terapêuticos, retratamento e critérios de interrupção de tratamento para portadores da hepatite C e coinfecções.
O Programa Nacional para Prevenção e Controle das Hepatites Virais (PNHV) foi criado pelo Ministério da Saúde em 2002 e em outubro de 2003 integrou-se ao Departamento de Vigilância Epidemiológica (DEVEP) da Secretaria de Vigilância em Saúde (SVS), considerando-se a magnitude das hepatites virais e a necessidade de desenvolver estratégias e políticas de prevenção e controle desses agravos. No âmbito estadual, coube às Secretarias de Saúde dos Estados e Distrito Federal estruturar Coordenações Estaduais de Controle das Hepatites Virais e instituir os Comitês Técnicos Assessores dos Programas Estaduais de Prevenção e Controle das HepatitesVirais, de caráter consultivo, para auxiliar na definição de diretrizes estaduais para vigilância, prevenção e controle das hepatites virais, bem como no acompanhamento da assistência.
Em 2009, o PNHV foi integrado ao Departamento de DST e Aids da Secretaria de Vigilância em Saúde – Ministério da Saúde, que então passou a ser denominado Departamento de DST, Aids e Hepatites Virais.
O Brasil, reconhecendo a amplitude das hepatites virais no país e no mundo, apresentou à Organização Mundial da Saúde (OMS), durante a 63ª Assembleia Mundial da Saúde, realizada em 2010, uma proposta de reconhecimento do impacto das hepatites virais na saúde mundial. Foi aprovada, portanto, uma resolução que estabeleceu o dia 28 de julho como o Dia Mundial de Luta contra as Hepatites Virais.
Dando continuidade aos avanços na resposta brasileira às hepatites virais, o Ministério da Saúde lançou, no dia 28 de julho de 2010, o documento “Hepatites Virais: desafios para o período de 2011-2012”, que firma o 9 compromisso político com a saúde da população portadora das hepatites virais ou susceptível a esses agravos.
O Brasil, reconhecendo a amplitude das hepatites virais no país e no mundo, apresentou à Organização Mundial da Saúde (OMS), durante a 63ª Assembleia Mundial da Saúde, realizada em 2010, uma proposta de reconhecimento do impacto das hepatites virais na saúde mundial. Foi aprovada, portanto, uma resolução que estabeleceu o dia 28 de julho como o Dia Mundial de Luta contra as Hepatites Virais.
Dando continuidade aos avanços na resposta brasileira às hepatites virais, o Ministério da Saúde lançou, no dia 28 de julho de 2010, o documento “Hepatites Virais: desafios para o período de 2011-2012”, que firma o 9 compromisso político com a saúde da população portadora das hepatites virais ou susceptível a esses agravos.
3. Epidemiologia
Desde a descoberta do HVC, em 1989, a hepatite C passou a ganhar especial relevância entre as causas de doença hepática crônica no mundo3. Os diferentes cenários epidemiológicos e os fatores associados à infecção advêm, em grande medida, de estudos de soroprevalência realizados com doadores de sangue, populações específicas, estudos-sentinela e, menos frequentemente, de pesquisas de base populacional. Na ausência destes, médias ponderadas têm sido empregadas para estimar a prevalência da hepatite C e subsidiar ações de prevenção e controle.
Estima-se que aproximadamente 3% da população mundial estejam infectados pelo vírus da hepatite C (HCV), o que representa cerca de 170 milhões de indivíduos com infecção crônica e sob risco de desenvolver as complicações da doença. De acordo com a OMS, o Brasil é considerado um país de endemicidade intermediária para hepatite C, com prevalência da infecção situada entre 2,5% e 10%4. Entretanto, estudos de base populacional e com doadores de sangue revelam prevalências inferiores às estimadas, colocando o Brasil como de baixa endemicidade.
Tendo como base os dados do ano de 2002, provenientes da rede de hemocentros de pré-doadores de sangue, a distribuição da soroprevalência da hepatite C variou entre as regiões brasileiras: 0,62% no Norte, 0,55% no Nordeste, 0,28% no Centro-Oeste, 0,43% no Sudeste e 0,46% no Sul5. Um estudo de base populacional, realizado apenas na cidade de São Paulo, revelou 1,42% (IC95% 0,70-2,12) de portadores de anti-HCV6.
Realizado nas capitais brasileiras, o estudo de prevalência de base populacional das infecções pelos vírus das hepatites A, B e C encontrou as seguintes prevalências de anti-HCV: na Região Norte, 2,1% (IC95% 1,4-2,8); no Nordeste, 0,7% (IC95% 0,4-1,0); no Centro-Oeste, 1,3% (IC95% 0,9-1,7); no Sudeste, 1,3% (IC95% 0,9-1,6); no Sul, 1,2% (IC95% 0,8-1,6); e no Distrito Federal, 0,8% (IC95% 0,4-1,2). Os fatores de risco mais relevantes encontrados na população de 13 a 69 anos foram o uso de drogas injetáveis
(OR=6,7; IC95% 2,5-17,9) e o uso de droga inalada (OR=2,6; IC95% 1,3-5,0)7.11
Estima-se que aproximadamente 3% da população mundial estejam infectados pelo vírus da hepatite C (HCV), o que representa cerca de 170 milhões de indivíduos com infecção crônica e sob risco de desenvolver as complicações da doença. De acordo com a OMS, o Brasil é considerado um país de endemicidade intermediária para hepatite C, com prevalência da infecção situada entre 2,5% e 10%4. Entretanto, estudos de base populacional e com doadores de sangue revelam prevalências inferiores às estimadas, colocando o Brasil como de baixa endemicidade.
Tendo como base os dados do ano de 2002, provenientes da rede de hemocentros de pré-doadores de sangue, a distribuição da soroprevalência da hepatite C variou entre as regiões brasileiras: 0,62% no Norte, 0,55% no Nordeste, 0,28% no Centro-Oeste, 0,43% no Sudeste e 0,46% no Sul5. Um estudo de base populacional, realizado apenas na cidade de São Paulo, revelou 1,42% (IC95% 0,70-2,12) de portadores de anti-HCV6.
Realizado nas capitais brasileiras, o estudo de prevalência de base populacional das infecções pelos vírus das hepatites A, B e C encontrou as seguintes prevalências de anti-HCV: na Região Norte, 2,1% (IC95% 1,4-2,8); no Nordeste, 0,7% (IC95% 0,4-1,0); no Centro-Oeste, 1,3% (IC95% 0,9-1,7); no Sudeste, 1,3% (IC95% 0,9-1,6); no Sul, 1,2% (IC95% 0,8-1,6); e no Distrito Federal, 0,8% (IC95% 0,4-1,2). Os fatores de risco mais relevantes encontrados na população de 13 a 69 anos foram o uso de drogas injetáveis
(OR=6,7; IC95% 2,5-17,9) e o uso de droga inalada (OR=2,6; IC95% 1,3-5,0)7.11
De acordo com dados do Boletim Epidemiológico de Hepatites Virais8, os casos confirmados de hepatite C, entre 1999 e 2009, registrados no Sistema de Informação de Agravos de Notificação (Sinan), perfazem um total de 60.908.
Em relação ao gênero, foram confirmados 37.147 casos de hepatite C no sexo masculino e 23.748 casos no sexo feminino, com razão de sexos (M:F) evoluindo de 2,2:1 em 1999 para 1,5:1 em 2009.
Em relação à faixa etária, o diagnóstico foi mais frequente em indivíduos de 30 a 59 anos de idade; no sexo masculino, 35%, encontram-se na faixa etária de 40 a 49 anos de idade. No sexo feminino, a faixa etária de 40 a 59 anos de idade representa 50% dos casos. Com relação às taxas de detecção, para ambos os sexos, os maiores percentuais, em 2008 e 2009, estão na faixa etária de 50 a 59 anos.
Em relação ao gênero, foram confirmados 37.147 casos de hepatite C no sexo masculino e 23.748 casos no sexo feminino, com razão de sexos (M:F) evoluindo de 2,2:1 em 1999 para 1,5:1 em 2009.
Em relação à faixa etária, o diagnóstico foi mais frequente em indivíduos de 30 a 59 anos de idade; no sexo masculino, 35%, encontram-se na faixa etária de 40 a 49 anos de idade. No sexo feminino, a faixa etária de 40 a 59 anos de idade representa 50% dos casos. Com relação às taxas de detecção, para ambos os sexos, os maiores percentuais, em 2008 e 2009, estão na faixa etária de 50 a 59 anos.
Do total de casos, 42.221 (69,3%) ocorreram em residentes da Região Sudeste, a qual mantém, desde 2002, as maiores taxas de detecção, padrão semelhante ao observado na Região Sul. Em 2009, a taxa de detecção nacional foi de 5,1 em 100 mil habitantes. O estado do Acre destacou-se por apresentar uma taxa de 22,7, superando os estados de São Paulo (com taxa de 14,2) e Rio Grande do Sul (com taxa de 10,4 em 100 mil habitantes).
Em relação à provável via de transmissão dos casos notificados, observa-se que as maiores proporções de casos estão relacionadas ao uso de drogas (18%), à transfusão de sangue e/ou hemoderivados (16%) e à
transmissão sexual (9%), com elevado percentual de ignorados (43%).
Diante do exposto, ressalta-se que a reunião dos estudos epidemiológicos e os dados dos sistemas de informação devem ser utilizados na compreensão do cenário de ocorrência da hepatite C no país, subsidiando a elaboração de intervenções individuais e coletivas com a finalidade de reduzir a infecção na população.
Em relação à provável via de transmissão dos casos notificados, observa-se que as maiores proporções de casos estão relacionadas ao uso de drogas (18%), à transfusão de sangue e/ou hemoderivados (16%) e à
transmissão sexual (9%), com elevado percentual de ignorados (43%).
Diante do exposto, ressalta-se que a reunião dos estudos epidemiológicos e os dados dos sistemas de informação devem ser utilizados na compreensão do cenário de ocorrência da hepatite C no país, subsidiando a elaboração de intervenções individuais e coletivas com a finalidade de reduzir a infecção na população.
4. Transmissão, fatores de risco e vulnerabilidade
A transmissão do HCV ocorre pelo contato com sangue infectado em virtude de exposição percutânea, transfusão de sangue e/ou hemoderivados e transplantes de doadores infectados. Atualmente, destacam-se como importantes formas de transmissão do HCV o compartilhamento de equipamentos para uso de drogas, confecção de tatuagens e colocação de piercing, além de objetos de uso pessoal, tais como lâminas de barbear ou depilar, escovas de dente e instrumentos para pedicure/manicure.
O HCV é transmitido de forma menos eficiente por exposição de mucosas ou contato com fluidos corporais. A transmissão sexual ocorre principalmente em pessoas com múltiplas parcerias e com práticas sexuais desprotegidas. A coexistência de alguma doença sexualmente transmissível (DST), incluindo o HIV, constitui relevante facilitador para a transmissão
O HCV é transmitido de forma menos eficiente por exposição de mucosas ou contato com fluidos corporais. A transmissão sexual ocorre principalmente em pessoas com múltiplas parcerias e com práticas sexuais desprotegidas. A coexistência de alguma doença sexualmente transmissível (DST), incluindo o HIV, constitui relevante facilitador para a transmissão
A transmissão vertical do HCV é menos frequente quando comparada à da hepatite B e ocorre em cerca de 5% dos bebês nascidos de mães portadoras do HCV com carga viral elevada. O risco de transmissão é
aproximadamente quatro vezes maior em crianças nascidas de mulheres coinfectadas com HCV e HIV10.
Constituem populações de risco acrescido para infecção pelo HCV:
· Pessoas que receberam transfusão de sangue e/ou hemoderivados antes de 1993;
· Usuários de drogas injetáveis, inaladas ou pipadas, que compartilham equipamentos contaminados como agulhas, seringas, canudos e cachimbos;
· Pessoas que compartilham equipamentos não esterilizados ao frequentar pedicures, manicures e podólogos;
· Pessoas submetidas a procedimentos para colocação de piercing e confecção de tatuagens;
· Pacientes que realizam procedimentos cirúrgicos, odontológicos, de hemodiálise e de acupuntura sem as adequadas normas de biossegurança.
Situações específicas como a privação de liberdade, o viver em situação de rua e os transtornos mentais graves são fatores de vulnerabilidade e também requerem abordagens específicas, multidisciplinares e intersetoriais.
Pesquisa realizada na Penitenciária de Ribeirão Preto, no Estado de São Paulo, apresentou prevalência de HCV de 8,7% entre pessoas do sexo masculino privadas de liberdade, tendo como principais fatores relacionados à infecção idade acima de 30 anos, história prévia de hepatite, tatuagem e história de uso de drogas injetáveis com compartilhamento de agulhas.
Prevalência semelhante (8,5%) foi encontrada em estudo realizado em São Paulo com população em situação de rua: 50% dos infectados pelo HCV eram usuários de drogas e 17,1% referiram passagem anterior pelo sistema prisional.
Pesquisa realizada na Penitenciária de Ribeirão Preto, no Estado de São Paulo, apresentou prevalência de HCV de 8,7% entre pessoas do sexo masculino privadas de liberdade, tendo como principais fatores relacionados à infecção idade acima de 30 anos, história prévia de hepatite, tatuagem e história de uso de drogas injetáveis com compartilhamento de agulhas.
Prevalência semelhante (8,5%) foi encontrada em estudo realizado em São Paulo com população em situação de rua: 50% dos infectados pelo HCV eram usuários de drogas e 17,1% referiram passagem anterior pelo sistema prisional.
Esses dados demonstram a necessidade da adoção de medidas de prevenção, tais como vacinação para hepatite B, estratégia de redução de danos para diminuir exposições ao risco, diagnóstico precoce dessas infecções e promoção e atenção integral à saúde (B, 2B).
Estudo realizado na cidade de Santos (SP) com usuários de drogas injetáveis encontrou soroprevalência de 75% para o HCV13. Já o Projeto Ajude Brasil II14 revelou presença do HCV em 64,6% dos 422 usuários de drogas injetáveis pesquisados. Essa população possui risco elevado de apresentar simultaneamente infecção por HCV, HBV e HIV.
Recomenda-se atenção especial à abordagem de pessoas que usam drogas, em decorrência de sua maior vulnerabilidade para aquisição de HCV e reinfecção pelo vírus, o que reforça a necessidade de ampliar as ações de prevenção e a importância de estabelecer vínculo, promovendo adesão aos serviços e ao tratamento. Com o aumento do consumo de crack e outras drogas derivadas da cocaína, também se faz necessário realizar abordagem específica que inclua as formas de prevenção e cuidado, seja pela eventualidade de compartilhamento de equipamentos possivelmente contaminados, seja pelas limitações impostas pela dependência química ou até mesmo pelo contexto e situações de vida associados (B, 2B).
Recomenda-se atenção especial à abordagem de pessoas que usam drogas, em decorrência de sua maior vulnerabilidade para aquisição de HCV e reinfecção pelo vírus, o que reforça a necessidade de ampliar as ações de prevenção e a importância de estabelecer vínculo, promovendo adesão aos serviços e ao tratamento. Com o aumento do consumo de crack e outras drogas derivadas da cocaína, também se faz necessário realizar abordagem específica que inclua as formas de prevenção e cuidado, seja pela eventualidade de compartilhamento de equipamentos possivelmente contaminados, seja pelas limitações impostas pela dependência química ou até mesmo pelo contexto e situações de vida associados (B, 2B).
A atitude do profissional e da equipe de saúde em promover acolhimento, aconselhamento e abordagem individualizada, a capacidade de estabelecer diálogo e relação de confiança, além da flexibilidade e negociação com o paciente, facilitando o acesso a informações sobre o tratamento, constituem-se importantes estratégias de promoção da saúde e atenção integral.
O aconselhamento é uma das principais medidas de redução de riscos e tem entre seus objetivos fornecer informações atualizadas ao paciente, utilizando linguagem acessível. Permite o reconhecimento de vulnerabilidades individuais e sociais, proporciona apoio emocional e avalia a capacidade do paciente em aderir ao tratamento e às medidas de prevenção, além de estabelecer estratégias individualizadas para reforçar práticas de prevenção.
Entre as vulnerabilidades individuais e sociais, devem ser considerados o uso de álcool e outras drogas e a falta de acesso à informação e aos insumos de prevenção como preservativos, cachimbos, seringas e agulhas
descartáveis.
A prevenção requer aconselhamento para desenvolver atitudes e práticas seguras, tais como o uso adequado do preservativo e o não compartilhamento de instrumentos perfurocortantes e objetos de higiene pessoal - como escovas de dente, alicates de unha, barbeadores ou depiladores - e devem permear todos os momentos do atendimento a portadores do HCV, em razão de não existir, até o momento, uma vacina contra o HCV (B, 2B).
Além disso, portadores de HCV devem receber insumos e orientações para praticar sexo seguro e evitar o uso de álcool. Os não imunizados para hepatites A e/ou B também devem receber a imunização, prevenindo possível dano hepático adicional (B, 2B).
O aconselhamento é uma das principais medidas de redução de riscos e tem entre seus objetivos fornecer informações atualizadas ao paciente, utilizando linguagem acessível. Permite o reconhecimento de vulnerabilidades individuais e sociais, proporciona apoio emocional e avalia a capacidade do paciente em aderir ao tratamento e às medidas de prevenção, além de estabelecer estratégias individualizadas para reforçar práticas de prevenção.
Entre as vulnerabilidades individuais e sociais, devem ser considerados o uso de álcool e outras drogas e a falta de acesso à informação e aos insumos de prevenção como preservativos, cachimbos, seringas e agulhas
descartáveis.
A prevenção requer aconselhamento para desenvolver atitudes e práticas seguras, tais como o uso adequado do preservativo e o não compartilhamento de instrumentos perfurocortantes e objetos de higiene pessoal - como escovas de dente, alicates de unha, barbeadores ou depiladores - e devem permear todos os momentos do atendimento a portadores do HCV, em razão de não existir, até o momento, uma vacina contra o HCV (B, 2B).
Além disso, portadores de HCV devem receber insumos e orientações para praticar sexo seguro e evitar o uso de álcool. Os não imunizados para hepatites A e/ou B também devem receber a imunização, prevenindo possível dano hepático adicional (B, 2B).
5. Exames complementares para diagnóstico e monitoramento
São utilizados testes de detecção de anticorpo ou testes de detecção combinada de antígeno e anticorpo do HCV, em que o anti-HCV é considerado o principal marcador. São indicados como testes de triagem na suspeita de infecção pelo HCV, para diagnóstico sorológico inicial15. A presença de anti-HCV não define isoladamente a presença de infecção ativa e deve ser interpretada como contato prévio com o HCV. O resultado reagente desse marcador deverá ser confirmado por testes moleculares para detecção de ácidos nucleicos do HCV16 (A, 1A).
Pacientes imunossuprimidos podem não apresentar sorologia reagente (anti-HCV), em virtude da diminuição ou ausência da produção de anticorpos.
Nesses casos, o diagnóstico deverá ser realizado por meio de testes moleculares17 (B, 2A).Pacientes imunossuprimidos podem não apresentar sorologia reagente (anti-HCV), em virtude da diminuição ou ausência da produção de anticorpos.
· Testes moleculares
- Testes de detecção de ácidos nucleicos
São testes de amplificação de ácidos nucleicos, denominados HCVRNA, que permitem detectar o RNA viral de todos os genótipos e subtipos descritos do HCV. Esses testes podem ser qualitativos, quando apenas detectam a presença do RNA viral, ou quantitativos, quando quantificam o RNA viral18.
Este protocolo recomenda o método quantitativo para diagnóstico e monitoramento (B, 3A).
Este protocolo recomenda o método quantitativo para diagnóstico e monitoramento (B, 3A).
O HCV-RNA é indicado:
· Para confirmar diagnóstico de hepatite C.
· Para caracterizar transmissão vertical.
· Em acidentes com materiais biológicos, para definir a transmissão.
· No monitoramento clínico, para avaliar resposta virológica.
- Teste de genotipagem
O exame de genotipagem do HCV utiliza testes moleculares baseados em amplificação do RNA viral, capazes de identificar os diversos genótipos, subtipos e populações mistas do HCV. A caracterização genotípica complementa a avaliação clínico-laboratorial na definição da estratégia de tratamento da hepatite crônica.
Este protocolo recomenda a realização do teste de genotipagem na ocasião da confirmação do diagnóstico (D).
· Biópsia hepática
A biópsia hepática é um procedimento invasivo, que na maior parte das situações é essencial para estadiamento da hepatite crônica e para definição da necessidade de tratamento.
A biópsia transcutânea com agulha é preferida, por permitir a retirada de fragmentos de áreas distantes da cápsula de Glisson, já que as áreas subcapsulares mostram muitas alterações inespecíficas. Além disso, a
biópsia transcutânea dispensa anestesia geral e reduz o custo do procedimento; sempre que possível, deve ser realizada com o auxílio de ultrassonografia.
A biópsia transcutânea com agulha é preferida, por permitir a retirada de fragmentos de áreas distantes da cápsula de Glisson, já que as áreas subcapsulares mostram muitas alterações inespecíficas. Além disso, a
biópsia transcutânea dispensa anestesia geral e reduz o custo do procedimento; sempre que possível, deve ser realizada com o auxílio de ultrassonografia.
A hepatite aguda caracteriza-se pela presença predominante das alterações necroinflamatórias no parênquima, em contraposição com a hepatite crônica, na qual a inflamação é predominantemente portal23. Nos casos de infecção aguda, a biópsia hepática é justificada somente na dúvida de diagnóstico (A, 1A).
O diagnóstico histológico da hepatite crônica C baseia-se na presença de infiltrado inflamatório portal predominantemente linfocitário, geralmente com número variável de plasmócitos e histiócitos, acompanhada por grau variável de atividade periportal (atividade de interface ou necrose em saca-bocados),
atividade parenquimatosa (lobular) e fibrose.
O diagnóstico histológico da hepatite crônica C baseia-se na presença de infiltrado inflamatório portal predominantemente linfocitário, geralmente com número variável de plasmócitos e histiócitos, acompanhada por grau variável de atividade periportal (atividade de interface ou necrose em saca-bocados),
atividade parenquimatosa (lobular) e fibrose.
- Outros exames complementares25
- Aminotransferases (transaminases) – a aspartato aminotransferase (AST/TGO) e a alanino aminotransferase (ALT/TGP) são marcadores de agressão hepatocelular. Na forma aguda, principalmente a ALT/TGP pode
atingir valores até 25 a 100 vezes acima do normal, embora alguns pacientes apresentem níveis bem mais baixos. Na forma crônica, na maioria das vezes, elas não ultrapassam quinze vezes o valor normal; em indivíduos assintomáticos, pode ser o único exame laboratorial sugestivo de dano hepático.
- Bilirrubinas – pode haver aumento tanto da fração não conjugada (indireta) quanto da conjugada (direta), sendo predominante esta última. Pode ser detectada precocemente na urina e antes mesmo do surgimento da
icterícia. Em associação com alguns outros fatores clínicos e laboratoriais - encefalopatia, ascite, aumento do tempo de protrombina, queda da albumina - compõe a classificação de Child-Pugh, descrita no item 8.7 deste protocolo.
- Proteínas séricas – normalmente, não se alteram nas formas agudas.
Nas hepatites crônicas e cirrose, a albumina apresenta diminuição acentuada e progressiva.
- Fosfatase alcalina – pouco se altera, exceto nas formas colestáticas, quando se apresenta em níveis elevados.
- Gama-glutamiltransferase (GGT) – é a enzima mais relacionada aos fenômenos colestáticos. Ocorre elevação discreta, exceto nas formas colestáticas.
- Atividade de protrombina – essa prova sofre pouca alteração na forma aguda. Na forma crônica, o aumento do tempo de protrombina indica deterioração da função hepática.
- Alfafetoproteína – de forma geral, sua presença em valores elevados ou progressivamente crescentes em pacientes portadores de hepatite crônica indica o desenvolvimento de carcinoma hepatocelular (CHC), sendo por isso utilizada para screening do mesmo.- Hemograma – a leucopenia é habitual na forma aguda; entretanto, muitos casos cursam sem alteração no leucograma. A plaquetopenia pode ocorrer na infecção crônica.
6. História natural
6.1. Agente etiológico
O vírus da hepatite C (HCV) é um vírus RNA da família Flaviviridae; foi inicialmente isolado no soro de uma pessoa com hepatite não-A não-B, em 1989, por Choo et al26. Em 1992, foi desenvolvido o primeiro teste para identificação do anticorpo contra o HCV (anti-HCV), proporcionando maior segurança em transfusões sanguíneas27.
O processo de replicação do HCV ocorre no citoplasma do hepatócito e não é diretamente citopático. Sua taxa de replicação pode ser bastante elevada, variando entre 10¹º a 10¹² vírions por dia, com meia-vida viral
estimada de 2 a 3 horas28.
O HCV é classificado em seis principais genótipos (designados de 1 a 6), diversos subtipos e cerca de 100 diferentes cepas, com base na heterogeneidade da sequência genômica29. Os genótipos 1, 2 e 3 têm
distribuição mundial: entre eles, os genótipos 1a e 1b são os mais comuns, representando 60% das infecções no mundo30. No Brasil, são encontrados, principalmente, os genótipos 1a, 1b, 2a, 2b e 3, com predominância do genótipo 1 sobre genótipos não-1, com distribuição de 60% e 40%, respectivamente31,32. Entre os portadores diagnosticados no Brasil que apresentam o genótipo 1, aproximadamente em 25% é observado o genótipo 3 e 5% são diagnosticados com o genótipo 233. Um estudo realizado em 2002 na região Sul encontrou prevalência semelhante entre genótipos 1 e 334.
As frequentes mutações do HCV e os numerosos subtipos virais são alguns dos obstáculos para o desenvolvimento de uma vacina eficaz35.
O processo de replicação do HCV ocorre no citoplasma do hepatócito e não é diretamente citopático. Sua taxa de replicação pode ser bastante elevada, variando entre 10¹º a 10¹² vírions por dia, com meia-vida viral
estimada de 2 a 3 horas28.
O HCV é classificado em seis principais genótipos (designados de 1 a 6), diversos subtipos e cerca de 100 diferentes cepas, com base na heterogeneidade da sequência genômica29. Os genótipos 1, 2 e 3 têm
distribuição mundial: entre eles, os genótipos 1a e 1b são os mais comuns, representando 60% das infecções no mundo30. No Brasil, são encontrados, principalmente, os genótipos 1a, 1b, 2a, 2b e 3, com predominância do genótipo 1 sobre genótipos não-1, com distribuição de 60% e 40%, respectivamente31,32. Entre os portadores diagnosticados no Brasil que apresentam o genótipo 1, aproximadamente em 25% é observado o genótipo 3 e 5% são diagnosticados com o genótipo 233. Um estudo realizado em 2002 na região Sul encontrou prevalência semelhante entre genótipos 1 e 334.
As frequentes mutações do HCV e os numerosos subtipos virais são alguns dos obstáculos para o desenvolvimento de uma vacina eficaz35.
6.2. Hepatite viral aguda C
6.2.1. Apresentação clínica e laboratorial
De modo geral, a hepatite aguda C apresenta evolução subclínica: cerca de 80% dos casos têm apresentação assintomática e anictérica, dificultando o diagnóstico. Aproximadamente 20 a 30% dos casos podem apresentar icterícia e 10 a 20% apresentam sintomas inespecíficos, como anorexia, astenia, malestar e dor abdominal. Quando presente, o quadro clínico é semelhante àquele decorrente de outros agentes que causam hepatites virais e o diagnóstico diferencial somente é possível com a realização de testes sorológicos para
detecção de anticorpos específicos36,37. Sintomas de infecção aguda podem ter início cerca de 6 a 12 semanas após a exposição ao HCV. Em apenas 20% dos pacientes sintomáticos o início dos sintomas precede a soroconversão, a qual raramente ocorre em período superior a 6 meses. Os níveis séricos de alanina aminotransferase (ALT/TGP) começam a aumentar entre 2 e 8 semanas após a exposição, traduzindo
necrose do hepatócito; frequentemente atingem níveis superiores a 10 vezes o limite superior da normalidade, normalmente com padrão flutuante, caracterizando a infecção aguda38,39.
Após a exposição ao vírus da hepatite C, o RNA-HCV poderá ser identificado no soro antes da presença do anti-HCV. A presença do RNA-HCV pode ocorrer cerca de 2 semanas após a exposição40.
O nível do HCV-RNA aumenta rapidamente durante as primeiras semanas, atingindo seus níveis máximos entre 105 e 107 UI/mL, imediatamente antes do pico dos níveis séricos de aminotransferases, coincidindo com o início dos sintomas, exceto nos assintomáticos41. Na hepatite C aguda autolimitada, que ocorre em 15 a 25% dos casos, os sintomas podem persistir durante semanas e diminuem com o declínio da ALT/TGP e dos níveis de HCV-RNA, não sendo mais detectados 6 meses após o início da infecção42. A infecção aguda pelo HCV pode ser grave, mas a falência hepática fulminante é rara43.
O clareamento viral espontâneo após a infecção aguda pelo HCV ocorre em cerca de 20 a 25% dos casos. Alguns fatores do hospedeiro têm sido identificados como associados ao clareamento viral espontâneo: idade abaixo de 40 anos, sexo feminino, aparecimento de icterícia e fatores genéticos44.
A fase aguda da hepatite C dura seis meses e caracteriza-se pela elevação das aminotransferases séricas, principalmente ALT/TGP, associada ou não a período prodrômico, caracterizado por náuseas, vômitos, fadiga, febre baixa e cefaleia. Posteriormente, podem aparecer outras manifestações clínicas, tais como dor abdominal, icterícia, prurido, colúria, acolia e artralgias, junto com o aparecimento de HCV-RNA45,46 (Gráfico 1).
· Soroconversão recente (menos de 6 meses) do anti-HCV documentada (anti-HCV não reagente no início dos sintomas ou no momento da exposição, convertendo para anti-HCV reagente na segunda dosagem, realizada com intervalo de 90 dias); ou
· Anti-HCV não reagente e detecção do HCV-RNA por volta de 90 dias após o início dos sintomas ou da data da exposição, quando esta for conhecida em indivíduos com histórico de exposição potencial ao HCV.
6.3. Hepatite viral crônica C
6.3.1. Apresentação clínica e laboratorial
Habitualmente, a hepatite C é diagnosticada em sua fase crônica. Como os sintomas são inespecíficos, a doença pode evoluir durante décadas sem diagnóstico: na maior parte das vezes, o diagnóstico específico ocorre após teste sorológico de rotina ou mesmo na doação de sangue47,48. Isso remete à importância da suspeição clínica por toda a equipe multiprofissional, além do aumento da oferta de diagnóstico sorológico, especialmente às populações vulneráveis ao HCV, conforme já discutido.
Definição de caso de hepatite crônica C
Definição de caso de hepatite crônica C
· Anti-HCV reagente por mais de seis meses, e
· Confirmação diagnóstica com HCV-RNA detectável (positivo).
Na maioria dos portadores do HCV, as primeiras duas décadas após a transmissão caracterizam-se por evolução insidiosa, com ausência de sinais ou sintomas49. Os níveis séricos de ALT apresentam elevações intermitentes em cerca de 60-70% daqueles que têm infecção crônica50.
Nos casos mais graves, ocorre progressão para cirrose e descompensação hepática, caracterizada por alterações sistêmicas e hipertensão portal cursando com ascite, varizes esofágicas e encefalopatia hepática51. Na ausência de tratamento, ocorre cronificação em 60 a 85% dos casos; em média, 20% podem evoluir para cirrose e 1 a 5% dos pacientes desenvolve carcinoma hepatocelular (CHC)52.
Estudos mais recentes permitiram desenvolver um modelo de progressão da doença considerando a evolução da fibrose, o que sugere um espectro variável em que cada uma das seguintes situações corresponde a 1/3 dos casos53:
· Progressores rápidos, que evoluem para cirrose em menos de 20
anos;
· Progressores intermediários, que evoluem para cirrose em 20 a 50 anos;
· Progressores lentos ou não progressores, que podem levar mais de 50 anos para desenvolverem cirrose.
Vários fatores parecem influenciar a progressão da fibrose, tais como idade superior a 40 anos no momento da infecção, sexo masculino, uso de álcool, coinfecção com o vírus da hepatite B (HBV) e/ou HIV, imunossupressão, esteatose hepática, resistência insulínica e atividade necroinflamatória na primeira biópsia hepática54. O risco de evolução para cirrose, descompensação e CHC é também influenciado por alguns desses fatores55.
A maioria dos estudos sugere que a cirrose hepática ocorre em 20% dos pacientes com hepatite C crônica, em um período de 20 a 30 anos56. A evolução fatal geralmente decorre de complicações da hepatopatia crônica, tais como insuficiência hepatocelular, complicações referentes ao desenvolvimento de hipertensão portal - varizes esofágicas, hemorragia digestiva alta, ascite e encefalopatia hepática - além de trombocitopenia e desenvolvimento de CHC 57,58.
A insuficiência hepática pode resultar da súbita destruição hepática ou da agressão progressiva aos hepatócitos, como ocorre na cirrose59. É necessário que 80 a 90% da capacidade funcional seja comprometida para que ocorra a falência hepática, seja qual for sua etiologia60.
As evidências que demonstram a associação da infecção crônica pelo HCV com o desenvolvimento de cirrose e CHC reforçam a necessidade da identificação precoce da doença e do tratamento dos pacientes com risco para complicações relacionadas ao HCV, a fim de diminuir a morbidade e mortalidade61.
6.3.2. Manifestações extrahepáticas
Nos casos mais graves, ocorre progressão para cirrose e descompensação hepática, caracterizada por alterações sistêmicas e hipertensão portal cursando com ascite, varizes esofágicas e encefalopatia hepática51. Na ausência de tratamento, ocorre cronificação em 60 a 85% dos casos; em média, 20% podem evoluir para cirrose e 1 a 5% dos pacientes desenvolve carcinoma hepatocelular (CHC)52.
Estudos mais recentes permitiram desenvolver um modelo de progressão da doença considerando a evolução da fibrose, o que sugere um espectro variável em que cada uma das seguintes situações corresponde a 1/3 dos casos53:
· Progressores rápidos, que evoluem para cirrose em menos de 20
anos;
· Progressores intermediários, que evoluem para cirrose em 20 a 50 anos;
· Progressores lentos ou não progressores, que podem levar mais de 50 anos para desenvolverem cirrose.
Vários fatores parecem influenciar a progressão da fibrose, tais como idade superior a 40 anos no momento da infecção, sexo masculino, uso de álcool, coinfecção com o vírus da hepatite B (HBV) e/ou HIV, imunossupressão, esteatose hepática, resistência insulínica e atividade necroinflamatória na primeira biópsia hepática54. O risco de evolução para cirrose, descompensação e CHC é também influenciado por alguns desses fatores55.
A maioria dos estudos sugere que a cirrose hepática ocorre em 20% dos pacientes com hepatite C crônica, em um período de 20 a 30 anos56. A evolução fatal geralmente decorre de complicações da hepatopatia crônica, tais como insuficiência hepatocelular, complicações referentes ao desenvolvimento de hipertensão portal - varizes esofágicas, hemorragia digestiva alta, ascite e encefalopatia hepática - além de trombocitopenia e desenvolvimento de CHC 57,58.
A insuficiência hepática pode resultar da súbita destruição hepática ou da agressão progressiva aos hepatócitos, como ocorre na cirrose59. É necessário que 80 a 90% da capacidade funcional seja comprometida para que ocorra a falência hepática, seja qual for sua etiologia60.
As evidências que demonstram a associação da infecção crônica pelo HCV com o desenvolvimento de cirrose e CHC reforçam a necessidade da identificação precoce da doença e do tratamento dos pacientes com risco para complicações relacionadas ao HCV, a fim de diminuir a morbidade e mortalidade61.
6.3.2. Manifestações extrahepáticas
Várias manifestações extrahepáticas têm sido descritas em associação com a infecção crônica pelo HCV62. A presença de crioglobulinemia associada ao HCV é detectada em 30 a 50% dos pacientes. Pacientes com
manifestações renais graves da crioglobulinemia devem receber tratamento imunossupressor adequado, para evitar piora do quadro. Já a síndrome clínica da crioglobulinemia com presença de artralgias, doença de Raynaud e púrpura é rara e ocorre em 1 a 5% dos casos63.
Na maioria dos indivíduos, a crioglobulinemia é assintomática; contudo, cerca de 5% dos infectados podem ter sintomas que denotam uma doença com potencial evolutivo se não for tratada. O portador de hepatite C deve ser investigado para crioglobulinemia caso apresente sintomas tais como:
petéquias, outras manifestações de vasculite, neuropatia periférica, insuficiência renal crônica ou cilindruria (no EAS). Cerca de 70% desses pacientes possuem fator reumatoide positivo64.
Outras manifestações extrahepáticas menos frequentes são glomerulonefrite membranoproliferativa, porfiria cutânea tardia, síndrome de Sjögren, tireoidite autoimune, líquen plano, linfoma de células B, certos tipos de
úlceras de córnea, fibrose pulmonar idiopática, poliarterite nodosa e anemia aplástica65.
Outras manifestações extrahepáticas menos frequentes são glomerulonefrite membranoproliferativa, porfiria cutânea tardia, síndrome de Sjögren, tireoidite autoimune, líquen plano, linfoma de células B, certos tipos de
úlceras de córnea, fibrose pulmonar idiopática, poliarterite nodosa e anemia aplástica65.
Em pacientes sintomáticos, as manifestações extrahepáticas devem ser consideradas, pois nesses pacientes justifica-se o tratamento independentemente da histologia, ou seja, não há necessidade de realizar biópsia hepática (B, 2A).
6.4. Avaliação inicial
A avaliação inicial, que inclui anamnese, exame físico completo e exames de bioquímica sanguínea, deve ser complementada por exames de biologia molecular, entre os quais o teste de genotipagem para definição do genótipo, principalmente na fase crônica. Na avaliação laboratorial inicial, devem ser realizados os seguintes exames:
a) Hemograma completo com contagem de plaquetas;
b) ALT, AST, fosfatase alcalina, gama-glutamil-transferase (GGT), tempo
de protrombina, bilirrubinas e albumina;
c) Creatinina e glicemia de jejum;
d) TSH;
e) Testagem para HIV (anti-HIV 1/2) com aconselhamento pré e pós-teste;
f) Sorologia para hepatites A e B (anti-HAV total ou IgG; HBsAg; anti-HBc total ou IgG);
g) Urina – EAS;
h) Fezes – EPF;
i) Ultrassonografia abdominal;
j) Endoscopia digestiva alta se houver suspeita de hipertensão portal.
A avaliação laboratorial pré-tratamento, assim como o acompanhamento laboratorial, estão descritos no item
9.1. Pacientes infectados pelo HCV com sorologia negativa para hepatites A e B devem ser encaminhados para Centros de Referência para Imunobiológicos Especiais (CRIE), a fim de receberem as vacinas contra hepatite A e contra hepatite B (A, 1A).
A vacina contra hepatite B também é disponibilizada nas Salas de Vacinação, além dos CRIE.
A superinfecção pelo vírus da hepatite A (HVA) em pacientes com hepatite crônica C foi associada ao aumento de risco de hepatite fulminante66.
Pacientes com hepatite crônica C coinfectados pelo vírus da hepatite B (HBV) têm prognóstico pior do que os monoinfectados67. O manejo na coinfecção com HBV está descrito no item 8.2 deste protocolo.
7. Tratamento da hepatite viral C
A superinfecção pelo vírus da hepatite A (HVA) em pacientes com hepatite crônica C foi associada ao aumento de risco de hepatite fulminante66.
Pacientes com hepatite crônica C coinfectados pelo vírus da hepatite B (HBV) têm prognóstico pior do que os monoinfectados67. O manejo na coinfecção com HBV está descrito no item 8.2 deste protocolo.
7.1. Tratamento da hepatite viral aguda C
O tratamento na fase aguda da infecção pelo HCV tem como objetivo reduzir o risco de progressão para hepatite crônica68. A detecção precoce da infecção aguda, sintomática ou não, vem sendo considerada uma importante medida de controle do HCV, a ser incorporada na prática clínica69. O início tardio da terapia associa-se à menor resposta virológica sustentada (RVS), discutida no item 7.2. Quando a infecção é tratada precocemente, as taxas de RVS alcançam valores superiores a 80% e, em algumas situações, próximos de 98%70.
Nos casos sintomáticos de hepatite C aguda, sobretudo nos ictéricos, o clareamento viral espontâneo pode ocorrer em 15% a 45% dos casos. Nas infecções causadas pelo genótipo 3, a probabilidade de clareamento viral espontâneo é maior. O clareamento viral espontâneo, quando observado, ocorre mais frequentemente nas primeiras 12 semanas após o início da infecção71.
O tratamento sempre deve ser considerado nos casos de hepatite aguda C, sendo necessário um esforço contínuo para diagnosticá-la o mais precocemente possível (B, 2A).
Vários esquemas terapêuticos têm sido propostos e avaliados para o tratamento da hepatite C aguda72. Independentemente do esquema utilizado, verificam-se elevadas taxas de RVS duradoura73.
Nos casos sintomáticos de hepatite C aguda, sobretudo nos ictéricos, o clareamento viral espontâneo pode ocorrer em 15% a 45% dos casos. Nas infecções causadas pelo genótipo 3, a probabilidade de clareamento viral espontâneo é maior. O clareamento viral espontâneo, quando observado, ocorre mais frequentemente nas primeiras 12 semanas após o início da infecção71.
O tratamento sempre deve ser considerado nos casos de hepatite aguda C, sendo necessário um esforço contínuo para diagnosticá-la o mais precocemente possível (B, 2A).
Vários esquemas terapêuticos têm sido propostos e avaliados para o tratamento da hepatite C aguda72. Independentemente do esquema utilizado, verificam-se elevadas taxas de RVS duradoura73.
Critérios para início do tratamento:
· Pacientes sintomáticos: recomenda-se aguardar 12 semanas após o início dos sintomas, no caso de não ter havido clareamento viral espontâneo (HCV-RNA negativo);
· Pacientes assintomáticos: recomenda-se iniciar o tratamento imediatamente após o diagnóstico, em média quatro semanas após a exposição, principalmente nas populações de maior risco: pessoas
· Monoterapia com IFN convencional em dose diária de indução (alfa- 2a na dose de 6MUI ou alfa-2b na dose de 5MUI), por via subcutânea (SC), nas primeiras 4 semanas, seguido de 3MUI três vezes por semana por 20 semanas, ou seja, até completar 24 semanas de tratamento, ou · IFN convencional alfa-2a ou alfa-2b, 3MUI, SC, 3 vezes por semana, associado a RBV 15mg/kg/dia, por via oral (VO), por 24 semanas,
para aqueles pacientes com maior risco de intolerância e/ou má adesão a doses mais elevadas de IFN convencional.
Não existe nenhuma medida específica eficaz para a redução do risco de infecção pelo vírus da hepatite C após exposição ocupacional. A única forma de reduzir o risco é a prevenção do próprio acidente. Medidas pósexposição relacionadas ao HCV estão descritas nas Recomendações para terapia antirretroviral em adultos infectados pelo HIV- 2008 - Suplemento III - Tratamento como prevenção – Outubro/2010.
7.2. Tratamento da hepatite viral crônica C
Objetivos e desfechos do tratamento
O tratamento tem como objetivo controlar a progressão da doença hepática por meio da inibição da replicação viral. De forma geral, a redução da atividade inflamatória impede a evolução para cirrose e CHC74.
A decisão de iniciar o tratamento deve considerar o risco de progressão da doença, a probabilidade de resposta terapêutica, os efeitos adversos do tratamento e a presença de comorbidades. Algumas condições podem interferir no tratamento e devem ser investigadas, como, por exemplo, presença de doença psiquiátrica, cardíaca ou renal, doenças autoimunes, uso abusivo de álcool e outras drogas.
Objetivos do tratamento:· Resposta virológica sustentada;
· Aumento da expectativa de vida;
· Melhora da qualidade de vida;
· Redução da probabilidade de evolução para insuficiência hepática terminal que necessite de transplante hepático;
· Diminuição do risco de transmissão da doença.
Critérios de resposta virológica para avaliação do tratamento:
a) Resposta virológica rápida (RVR): definida como HCV-RNA quantitativo (carga viral) indetectável (abaixo do limite inferior de detecção) na 4ª semana de tratamento.
b) Resposta virológica precoce (RVP): definida como a queda de pelo menos duas escalas logarítmicas (2 Log) ou 100 vezes o valor do HCVRNA pré-tratamento (RVP parcial), ou sua indetecção na 12ª semana de
tratamento (RVP total).
tratamento (RVP total).
c) Resposta virológica ao final do tratamento (RVF): definida como HCVRNA indetectável ao final do tratamento.
d) Resposta virológica sustentada (RVS): definida como HCV-RNA indetectável na 24ª semana de seguimento; após o término do tratamento.
e) Recidiva virológica (recidivantes): definida como HCV-RNA indetectável ao final do tratamento e HCV-RNA detectável 24 semanas após o término do tratamento.
f) Respondedor lento: definido como o indivíduo que apresenta RVP parcial (HCV-RNA detectável, porém com queda > 2 Log na semana 12) e HCVRNA indetectável na 24ª semana de tratamento.
g) Não respondedor parcial: definido como o indivíduo que apresenta RVP parcial (HCV-RNA detectável, porém com queda > 2 Log na semana 12) e HCV-RNA detectável na 24ª semana de tratamento.
h) Nulo de resposta: definido como o indivíduo que não apresenta pelo menos RVP parcial (queda de pelo menos 2 Log do valor do HCV-RNA prétratamento, na 12ª semana de tratamento).
A RVS correlaciona-se com o controle na progressão do comprometimento histológico e redução dos níveis das enzimas hepáticas (ALT e AST), prevenindo o surgimento de complicações tardias.
Alguns autores consideram o genótipo como o mais forte preditor de resposta ao tratamento75. Características associadas ao sucesso terapêutico são o genótipo viral não-1, carga viral baixa (<600.000UI/mL), ausência de fibrose, atividade inflamatória inexistente ou mínima e ausência de obesidade76.
Os genótipos 2 e 3, quando associados com carga viral elevada (>600.000UI/mL) e comprometimento histológico significativo (METAVIR ≥ F3), implicam predição de pior resposta ao tratamento com IFN convencional (A,1A).
Os genótipos 2 e 3, quando associados com carga viral elevada (>600.000UI/mL) e comprometimento histológico significativo (METAVIR ≥ F3), implicam predição de pior resposta ao tratamento com IFN convencional (A,1A).
Biópsia hepática para indicação do tratamento
O padrão histológico hepático complementa a abordagem de pacientes com doença hepática conhecida, principalmente nas situações cujo padrão de fibrose orienta o tratamento.
Nos pacientes em que não for recomendado o tratamento, a avaliação clínico-laboratorial deve ser quadrimestral e a biópsia hepática deve ser realizada a cada 3 a 5 anos.
Existem diversos sistemas de classificação para graduação e estadiamento das hepatites crônicas e várias delas têm importância histórica.
Recomenda-se o uso de uma das seguintes classificações: a da Sociedade Brasileira de Patologia (SBP), o METAVIR ou o ISHAK. Elas são muito similares e consideram os aspectos histológicos básicos das hepatites crônicas: atividade periportal, lobular e fibrose. A classificação proposta por Ishak em 1995 (revisão da proposta de 1981, do mesmo autor), tem sido igualmente recomendada na literatura internacional.
Quadro 2: Correspondência aproximada das classificações anatomopatológicas mais usadas no estadiamento e graduação das hepatites crônicas
* No ISHAK, o score de fibrose vai até 6, enquanto no METAVIR e no SBP vai até 4.
** Correspondendo à atividade periportal para o SBP e o ISHAK, e um misto de
periportal e lobular para o METAVIR; no METAVIR, o score de atividade vai até 3,
enquanto no ISHAK e no SBP vai até 4.
Fonte: Protocolo Clínico e Diretrizes Terapêuticas para a Hepatite Viral Crônica B e
Coinfecções, 2009.
Em algumas situações, a biópsia hepática percutânea está contraindicada:
- Contraindicações relativas: obesidade mórbida e possibilidade de lesões hepáticas vasculares.
- Contraindicações absolutas: coagulopatias graves, infecção no parênquima hepático e obstrução biliar extrahepática.
Critérios para realização da biópsia hepática para indicação terapêutica (A, 1A):
· Doença hepática compensada;
· Contagem de plaquetas > 60.000/mm3;
· Atividade de protrombina > 50%;
· Ausência de contraindicações às drogas usadas para tratamento.
Não é necessária a realização da biópsia hepática para indicar tratamento em pacientes portadores de coagulopatias congênitas (hemofilia, doença de Von Willebrand, trombastenia de Glansmann e outras), devido ao risco aumentado de hemorragia.
Nos pacientes coinfectados pelo HIV, a recomendação de biópsia hepática para indicação de tratamento é facultativa.
Não é necessária a realização de biópsia hepática para indicar tratamento em pacientes com sinais clínicos e/ou evidências ecográficas de cirrose*.
Pacientes com manifestações extrahepáticas comprovadamente relacionadas ao HCV (ex. crioglobulinemia) podem ser tratados independentemente do resultado da biópsia (A,1A).
*Recomenda-se endoscopia digestiva alta para afastar varizes de esôfago e hipertensão porta em pacientes com sinais clínicos ou evidências ecográficas de
cirrose hepática.
Outros casos em que a biópsia hepática pode ser facultativa para indicação de tratamento estão descritos nos itens que definem as recomendações terapêuticas neste protocolo.
Quando a biópsia for recomendada para definir indicação de tratamento, deve ser realizada dentro dos 24 meses que antecedem o início do tratamento.
Recomenda-se tratamento para os pacientes que apresentem (A, 1A):
- Fibrose ≥ F2 (METAVIR) e seus correspondentes (SBP ≥ 2 e ISHAK ≥3), independentemente da atividade inflamatória; ou
- Atividade inflamatória ≥ A2 (METAVIR) e seus correspondentes (SBP
e ISHAK ≥ 2) com presença de fibrose ≥ F1 (METAVIR) e seus correspondentes (SBP e ISHAK ≥ 1).
A genotipagem do HCV é obrigatória para candidatos a tratamento, já que o mesmo é definido de acordo com o genótipo encontrado.
Considerações gerais sobre o tratamento da hepatite C crônica
Estão disponíveis no Brasil o IFN convencional e a RBV, ambos de produção nacional, e o PEG-IFN alfa-2a e alfa-2b, produzidos por diferentes companhias farmacêuticas77.
Existem poucos ensaios clínicos randomizados (ECR), com amostra representativa e bem desenhados, que tenham comparado eficácia e segurança entre o IFN convencional e o peguilado, bem como entre as duas formulações de PEG-IFN para tratamento de portadores de hepatite C virgens de tratamento.
Para a tomada de decisão, foram considerados resultados de ECR que compararam esquemas de tratamento estruturados com RBV em associação ao IFN convencional versus PEG-IFN e PEG-IFN alfa-2a versus PEG-IFN alfa-2b. Na inexistência de ECR, foram considerados resultados de estudos abertos, não controlados ou estudos com outros delineamentos.
De forma geral, os estudos que compararam frente a frente as duas formulações de INF-PEG possuem limitações na produção de evidências conclusivas, seja pela inclusão de populações não comparáveis, seja pelo emprego de doses de PEG-IFN não indicadas na prática clínica ou mesmo em virtude de estratégias distintas de adequação de dose da RBV78.
O INF alfa é uma citocina que compõe a resposta inata do hospedeiro humano; a adição de uma molécula de polietilenoglicol à molécula do IFN alfa prolonga a ação, eleva a velocidade de absorção, aumenta a meia-vida e reduz o clearance do INF. A RBV é um antiviral análogo de nucleosídeo utilizado por via oral.
As apresentações e dosagens de INF recomendadas são:
· IFN convencional alfa-2a ou alfa-2b, 3MUI, SC, 3 vezes por semana, associado ou não a RBV;
· PEG-IFN alfa-2a, 180mcg, SC, 1 vez por semana, associado ou não a RBV;
· PEG-IFN alfa-2b, SC, 1 vez por semana, associado (1,5mcg/kg), ou não (1mcg/kg) a RBV, conforme as Tabelas 1 e 2, a seguir:
A ribavirina (RBV) sempre deve ser associada a IFN convencional ou PEG-IFN. A monoterapia com RBV não confere ação antiviral no tratamento da hepatite C (A, 1A).
7.2.1. Tratamento da hepatite viral crônica C em genótipo 1
Yanice et al. publicaram, em 2006, um estudo que incluiu pacientes com genótipo 1, randomizados para receber PEG-IFN alfa-2a e PEG-IFN alfa-2b, não tendo encontrado diferenças consideráveis em relação a RVS79.
Entretanto, deve-se destacar a pequena amostra e a ausência de informações sobre as características dos pacientes incluídos no estudo, tais como proporção de pacientes com cirrose hepática e carga viral basal.
O maior ECR planejado para comparar as duas formulações de PEG-IFN para tratamento do genótipo 1 foi realizado por McHutchison et al. e publicado em 200980. Foram incluídos 3.070 portadores de HCV, randomizados para três esquemas diferentes: PEG-IFN alfa-2b na dose de 1,0mcg/kg/semana, PEGIFN
alfa-2b na dose de 1,5mcg/kg/semana ou PEG-IFN alfa-2a, os três grupos recebendo o esquema em associação a RBV. As taxas de RVS no grupo que recebeu PEG-IFN alfa-2a e PEG-IFN alfa-2b (1.061 pacientes em cada grupo) na dose habitual (1,5mcg/kg/semana) foram semelhantes: 40,9% vs. 39,8%;
P=0,57. Entretanto, nesse estudo foram utilizados esquemas de dose de RBV diferentes de acordo com o PEG-IFN utilizado, o que compromete os resultados de eficácia e segurança.
Posteriormente, foram publicados dois ECR com desenho adequado para investigar diferenças de eficácia entre as duas formulações de PEG-IFN. Rumi et al. publicaram, em 2010, um estudo que incluiu 178 portadores do genótipo 1 distribuídos para receberem PEG-IFN alfa-2a (n=91) e PEG-IFN alfa-2b (n=87),
e encontraram taxas de RVS mais elevadas entre pacientes tratados com PEGIFN alfa-2a quando comparados aos tratados com PEG-IFN alfa-2b (48% vs. 32%; P=0,040)81.
Ascione et al. publicaram, em 2010, um ECR para tratamento de pacientes com genótipo 1, encontrando RVS em 89 pacientes (54,8%) do grupo tratado com PEG-IFN alfa-2a e 92 pacientes (39,8%) no grupo tratado com alfa-2b (P=0,04)82.
Ambos os estudos apresentam como maior limitação a pequena amostra de pacientes incluídos para tratamento do genótipo 1, impedindo conclusões definitivas sobre superioridade entre as formulações.
O Cochrane Hepato-Biliary Group publicou, também em 2010, uma revisão sistemática comparando a eficácia das duas apresentações de PEG-IFN, encontrando RVS global de 47% para pacientes que receberam PEG-IFN alfa- 2a e 41% para aqueles que receberam PEG-IFN alfa-2b (RR 1,11; IC95% 1,04- 1,19; P=0,004)83. Entretanto, alguns aspectos limitam considerá-la uma evidência definitiva em relação a diferenças entre as duas formulações.
Considerando todas as publicações incluídas nessa revisão, três são responsáveis por 83,6% do total de pacientes avaliados: o estudo de McHutchison et al. representa 51,8% do total de pacientes.
A revisão sistemática considerou estudos com diferentes populações, tais como os coinfectados HCV-HIV não respondedores a tratamentos prévios ou a população constituída apenas pelo genótipo 3. A heterogeneidade dessas populações não permite considerá-las como um grupo único, em razão de diferenças no prognóstico, RVS e manejo clínico distinto para cada grupo. Aproximadamente 23% dos pacientes incluídos na análise foram tratados com dose reduzida de PEG-IFN alfa-2b (1,0mcg/kg/semana). Por outro lado, na análise de subgrupos, pacientes com genótipo 1 e 4 tratados com PEG-IFN alfa-2b na dose de 1,5mcg/kg/semana obtiveram taxas de RVS semelhantes às dos pacientes tratados com PEG-IFN alfa-2a: 38,2% vs. 41,7%, sem diferença estatística entre as duas intervenções (RR 1,09; IC95% 0,99-1,19; P=0,063).
As evidências produzidas até o momento são insuficientes para indicar uma formulação de PEG-IFN preferencialmente em relação à outra para tratamento da hepatite crônica C, em virtude da eficácia e segurança semelhantes quando considerados os desfechos RVS e toxicidade.
Embora não existam diferenças na eficácia, as distintas formulações de PEG-INF possuem vantagens potenciais em algumas situações específicas. Especialistas no tratamento de hepatites virais sugerem que alguns aspectos devem ser considerados na individualização do tratamento (D):
1- Em pacientes com baixo peso (IMC < 20kg/m²) ou sobrepeso (IMC > 26kg/m²), há maior facilidade em adequar a dose da formulação alfa-2b;
2- Na inexistência de acesso a serviços de tratamento assistido (STA) ou “pólos de aplicação”, considerar a
formulação alfa-2a, pela facilidade de autoaplicação, desde que o paciente tenha sido treinado para tal.
O esquema recomendado para tratamento dos pacientes portadores de hepatite crônica C com genótipo 1 é a associação de PEGIFN e RBV, durante 48 a 7284 semanas (A, 1A):
PEG-IFN alfa-2a, 180mcg, SC, 1 vez por semana ou PEG-IFN alfa-2b, 1,5mcg/kg, SC, 1 vez por semana, ambos associados à RBV 15mg/kg/dia, VO (dose diária dividida de 12 em 12 horas).
Considerar duração do tratamento de 72 semanas para pacientes portadores de genótipo 1 que estejam em tratamento com PEG-IFN associado a RBV e apresentem boa adesão, com RVP parcial na semana 12 e RNAHCV indetectável na semana 24, levando em consideração aspectos de adesão, tolerabilidade e aceitabilidade, conforme o Fluxograma 185,86,87 (A,1A).
7.2.2. Tratamento da hepatite viral crônica C em genótipos 2 e 3
De forma geral, as taxas de RVS dos genótipos 2 e 3 são superiores àquelas encontradas no genótipo 1, independentemente da estratégia de tratamento adotada88,89.
Algumas características estão relacionadas à melhor resposta ao esquema IFN alfa convencional associado a RBV; entre eles, a carga viral moderada ou baixa, fibrose leve ou ausente e presença dos genótipos 2 e 390.
Um ensaio clínico aberto, publicado em 2000, incluiu 531 pacientes distribuídos para receber INF-PEG (267) ou INF convencional (264)91. No grupo INF-PEG, 223 pacientes completaram o estudo e no grupo INF convencional, 206. As razões para interrupção em ambos os grupos foram: resposta terapêutica insuficiente (13 no grupo PEG e 53 no grupo convencional), não retorno (4 e 8, respectivamente), eventos adversos (19 e 27, respectivamente), recusa do tratamento (5 e 13, respectivamente) e outros fatores (3 e 2).
O HCV-RNA na semana 48 foi indetectável em 69% dos pacientes no grupo INFPEG e em 28% no grupo INF convencional (P=0,001).
O estudo demonstrou fatores independentes que aumentaram significativamente a RVS; entre eles, uso de INF-PEG (P<0,001), faixa etária jovem (P=0,003), menor área de superfície corpórea (P<0,001), níveis baixos de HCV-RNA basal (P<0,001), valores altos de ALT (P< 0,001), ausência de cirrose ou presença de fibrose leve (P=0,03) e genótipo viral diferente de 1 (P<0,001) .
Em 2010, um ensaio clínico randomizado, aberto, comparou taxa de RVS e de recidiva terapêutica em pacientes infectados pelos genótipos 2 ou 3 do HCV, que fizeram uso de PEG-INF alfa-2a associado a RBV por 16 ou 24 semanas, e apresentaram RVR (resposta virológica rápida)92. De 1.309 pacientes recrutados, 863 (66%) apresentaram RVR e foram randomizados para manter tratamento até 16 ou 24 semanas. A análise incluiu apenas os participantes que realizaram pelo menos 80% da duração prevista do
tratamento.
A taxa de RVS excedeu 80% independentemente do genótipo, sendo que foi significativamente maior entre os pacientes com genótipo 2 tratados por 24 semanas em vez de 16 semanas (91% [367/405] versus 82% [377/458], respectivamente; OR 0,49, IC95% 0,32-0,74; P=0,0006). A diferença para os participantes com genótipo 3 não atingiu significância estatística (90% [173/193] versus 84% [181/215], respectivamente; OR 0,63, IC95% 0,35-1,15; P=0,1308).
Taxas de recidiva foram consistente e significativamente mais altas nos pacientes que receberam tratamento por menor tempo (16 semanas), independentemente do genótipo (2 ou 3), quando comparados àqueles que
receberam tratamento por 24 semanas (15% [67/439] versus 6% [23/384], respectivamente; OR 2,77, IC95% 1,69-4,55; P<0,0001).
Dentre os fatores pré-tratamento identificados nos pacientes de genótipo 2 ou 3 que se trataram por 24 semanas, constituem significativos preditores de RVS a ausência de fibrose hepática avançada ou cirrose de acordo com biópsia (OR 2,06, IC95% 1,27-3,33; P=0,0032), e menor carga viral do HCV (OR 1,52, IC95% 1,17-1,97; P=0,0017). Opostamente, os seguintes fatores também estão entre os preditores de recidiva terapêutica, nos pacientes que se trataram por 16 semanas: presença de fibrose hepática avançada ou cirrose de acordo com biópsia (OR 2,42, IC95% 1,43-4,12; P=0,0011), e maior carga viral do HCV (OR 1,96, IC95% 1,40-2,74; P<0,0001).
O tempo de tratamento de 24 semanas também foi considerado um fator preditor de RVS (OR 2,12, IC95% 1,38-3,24; P=0,0006). Entre os pacientes com valores basais de carga viral baixa (RNA-HCV ≤ 400.000UI/mL), as taxas de RVS com 24 semanas de tratamento foram de 95%.
As taxas de RVS são mais elevadas em pacientes infectados com os genótipos não-1 (a maior parte pertencente aos genótipos 2 e 3) e naqueles com carga viral inferior a 600.000UI/mL. A ausência de fibrose
avançada (METAVIR ≥ F3) ou cirrose, identificada por biópsia, também é considerada um fator de melhor RVS.
As evidências publicadas comparando a eficácia de PEG-IFN versus convencional em associação com RBV ainda não permitem uma respostadefinitiva sobre o tema, já que parte dos estudos foram abertos, com diferentes doses e estratégias de tratamento, além da distribuição heterogênea dos pacientes nos grupos de intervenção conforme o genótipo do HCV.
O esquema recomendado para o tratamento da hepatite crônica C genótipo 2 ou 3, na inexistência de fatores preditores de baixa RVS*, é a associação de IFN convencional e RBV, durante 24 semanas (A, 1A): INF convencional alfa-2a ou alfa-2b, 3MUI, SC, 3 vezes por semana associado a RBV 15mg/kg/dia, VO (dose diária dividida de 12 em 12 horas).
*Pacientes que apresentam os seguintes fatores preditores de má resposta ao tratamento com INF convencional devem receber tratamento com PEG-IFN:
· Escore METAVIR ≥ F3; e/ou
· Manifestações clínicas de cirrose hepática; e/ou
· Carga viral superior a 600.000UI/mL.
O esquema recomendado para tratamento da hepatite crônica C genótipo 2 ou 3 e carga viral superior a 600.000UI/mm3 e/ou METAVIR = F3 é a associação de PEG-IFN e RBV, durante 24 semanas, enquanto
aqueles com cirrose (METAVIR = F4 ou manifestações clínicas de cirrose), independentemente da carga viral, devem tratar-se por 48 semanas (A, 1A):
PEG-IFN alfa-2a ou PEG-IFN alfa-2b, uma vez por semana, SC, associado a RBV 15mg/kg/dia, VO (dose diária dividida de 12 em 12 horas).A biópsia hepática para portadores dos genótipos 2 e 3 é facultativa.
Aqueles com HCV-RNA < 600.000UI/mL, sem biópsia hepática, devem ser considerados para receber INF convencional.
7.2.3. Tratamento da hepatite viral crônica C em genótipos 4 e 5
Atualmente existem poucas informações sobre tratamento em genótipos 4 e 5, infrequentes no Brasil. O tratamento recomendado para hepatite crônica C nos genótipos 4 e 5 é o mesmo considerado para portadores do genótipo 193,94,95.
Critério para indicação de prolongamento de tratamento (para 72 semanas), para esses genótipos, também deverá seguir as orientações preconizadas para o genótipo 196 (ver o Fluxograma 1).
O esquema recomendado para o tratamento dos pacientes portadores de hepatite crônica C com genótipos 4 e 5 é a associação de PEG-IFN alfa e RBV, durante 48 a 72 semanas (B, 2A):
PEG-IFN alfa-2a, 180mcg, SC, 1 vez por semana ou PEG-IFN alfa-2b, 1,5mcg/kg, SC, 1 vez por semana, ambos associados a RBV 15mg/kg/dia, VO (dose diária dividida de 12 em 12 horas).
8. Situações especiais
8.1. Coinfecção HIV/HCV
Cerca de 10 a 30% dos indivíduos que vivem com o HIV são coinfectados com o HCV, sendo que entre usuários de drogas injetáveis (UDI) a prevalência dessa coinfecção alcança 75%97.
Na maioria dos casos descritos, nenhum mecanismo parenteral de transmissão foi identificado e análises filogenéticas das cepas virais envolvidas apontaram a possibilidade de transmissão sexual desse vírus, entre homens que fazem sexo com homens, sob a forma de surtos98. Desde 2000, casos de hepatite aguda C têm sido descritos entre homens que fazem sexo com homens, infectados pelo HIV, em diferentes
regiões do mundo99.
A infecção pelo HIV exacerba as manifestações produzidas pelo HCV e aumenta o risco de progressão para cirrose, insuficiência hepática e CHC, piorando o prognóstico em razão da maior morbidade e mortalidade100.
Os coinfectados que desenvolvem cirrose apresentam maior risco de descompensação hepática e desenvolvimento de CHC, independentemente do status imunológico101.
De forma geral, as hepatites virais estão mais associadas à esteatohepatite não alcoólica quando na presença de coinfecção, além do uso mais frequente de substâncias lícitas e ilícitas. O uso de terapia antirretroviral pode contribuir para a agressão hepática, ocasionando quadros de hepatotoxicidade medicamentosa que acentuam as manifestações dos vírus hepatotrópicos102.
Recomendações gerais no manejo de pessoas coinfectadas HIV-HCV:
a. Assintomáticos com contagem de linfócitos T-CD4+ > 500 células/mm3 Na presença de contagens de linfócitos T-CD4+ (LT-CD4+) elevadas e com indicação de terapia para HCV, recomenda-se priorizar o tratamento da hepatite C103.
b. Assintomáticos com contagem de linfócitos LT-CD4+ entre 500 e 350 células/mm3
O início do tratamento antirretroviral (TARV) deve ser considerado, pois o controle da replicação do HIV pode atenuar a evolução da hepatite C crônica.
Ressalta-se que o início concomitante de ambos os tratamentos pode acarretar acúmulo de toxicidade e comprometimento da adesão104.
A abordagem dessas situações deve ser individualizada e discutida com profissionais experientes no manejo da coinfecção.
c. Sintomáticos ou assintomáticos com contagem LT-CD4+ inferior a 350 células/mm3
Há indicação de iniciar TARV105; a introdução do tratamento para hepatite C deve ser individualizada e iniciada após a estabilização clínica e imunológica em pacientes com indicação de tratamento para o HCV.
Com relação à utilização de inibidores de transcriptase reversa análogos de nucleosídeos (ITRN):
· A zidovudina (AZT), concomitante com RBV, sempre que possível, deve ser evitada pelo aumento de risco de anemia.
· A didanosina (ddI) está contraindicada para uso concomitante com RBV, pelo maior risco de toxicidade mitocondrial, acidose láctica e pancreatite, especialmente em pacientes com cirrose.
· A estavudina (d4T), concomitante com RBV, deve ser evitada, sempre que possível, pelo maior risco de toxicidade mitocondrial, acidose láctica e pancreatite, especialmente em pacientes com cirrose.
· Os dados quanto à coadministração de abacavir (ABC) com RBV são controversos. Ao se optar pelo uso de ABC, a dose de RBV não deve ser menor que 13mg/kg/dia.
A maioria dos pacientes em uso de TARV não desenvolve hepatotoxicidade grave, mesmo quando coinfectados pelo HCV ou HBV.
Para sua detecção precoce, recomenda-se monitoramento clínico e laboratorial. Sempre que possível, em pacientes que utilizam RBV, devese optar por esquemas antirretrovirais sem AZT, ddI ou d4T, dando preferência ao tenofovir (TDF)*.
*Considerar a avaliação da função renal dos pacientes antes da indicação do TDF.A nevirapina (NVP), um inibidor de transcriptase reversa não análogo de nucleosídeo (ITRNN), tem potencial de acarretar hepatotoxicidade grave em mulheres com LT-CD4+ superior a 250 células/mm3 e em homens com LTCD4+
superior a 400 células/mm³.
Condições para indicar o tratamento da hepatite C nos indivíduos coinfectados com HIV106 (A, 1B):
· Terapia antirretroviral efetiva com supressão da replicação viral do HIV e sem sinais de falha terapêutica;
· Estabilidade clínica, caracterizada pela ausência de infecções oportunistas ativas nos últimos seis meses;
· Estabilidade imunológica, definida pela contagem de linfócitos LT-CD4+ > 200 células/mm3.
Infecção aguda pelo HCV:
No diagnóstico de hepatite aguda C em pacientes coinfectados pelo HIV, recomenda-se aguardar 12 semanas (a partir da data provável de infecção) para então iniciar o tratamento específico. Acredita-se que, nessas 12 primeiras semanas, possa ocorrer clareamento viral espontâneo da infecção. Caso não se conheça ao certo a data provável da infecção, recomenda-se aguardar quatro semanas após o diagnóstico de hepatite C aguda. Se, durante esse período de espera, a carga viral do HVC cair até 2 log10 ou mais, pode-se
continuar a observação por mais um período, antes de se iniciar o tratamento específico. Os pacientes que apresentarem uma queda significativa do RNAVHC até a quarta semana, devem repetir esse exame nas semanas 8 e 12. Se, na semana 12, o RNA-VHC for ainda identificado, recomenda-se tratamento dessa infecção107.
Uma RVS de até 60% a 70% tem sido observada no tratamento da hepatite C aguda com interferon peguilado e ribavirina, por 24 semanas, em pacientes coinfectados pelo HIV. A duração do tratamento e o uso ou não de ribavirina têm sido motivo de discussão entre os especialistas da área; porém, de forma geral, recomenda-se a combinação do interferon peguilado com a ribavirina, por 24 semanas108(A, 1A).
Infecção crônica pelo HCV:
A biópsia hepática é opcional para pacientes coinfectados pelo HIV.
Se estes forem biopsiados e apresentarem classificação histológica F ≤ 1 (METAVIR), recomenda-se monitorá-los, e a decisão de início de tratamento para hepatite C poderá ser opcionalmente postergada109.
No diagnóstico de hepatite aguda C em pacientes coinfectados pelo HIV, recomenda-se aguardar 12 semanas (a partir da data provável de infecção) para então iniciar o tratamento específico. Acredita-se que, nessas 12 primeiras semanas, possa ocorrer clareamento viral espontâneo da infecção. Caso não se conheça ao certo a data provável da infecção, recomenda-se aguardar quatro semanas após o diagnóstico de hepatite C aguda. Se, durante esse período de espera, a carga viral do HVC cair até 2 log10 ou mais, pode-se
continuar a observação por mais um período, antes de se iniciar o tratamento específico. Os pacientes que apresentarem uma queda significativa do RNAVHC até a quarta semana, devem repetir esse exame nas semanas 8 e 12. Se, na semana 12, o RNA-VHC for ainda identificado, recomenda-se tratamento dessa infecção107.
Uma RVS de até 60% a 70% tem sido observada no tratamento da hepatite C aguda com interferon peguilado e ribavirina, por 24 semanas, em pacientes coinfectados pelo HIV. A duração do tratamento e o uso ou não de ribavirina têm sido motivo de discussão entre os especialistas da área; porém, de forma geral, recomenda-se a combinação do interferon peguilado com a ribavirina, por 24 semanas108(A, 1A).
Infecção crônica pelo HCV:
A biópsia hepática é opcional para pacientes coinfectados pelo HIV.
Se estes forem biopsiados e apresentarem classificação histológica F ≤ 1 (METAVIR), recomenda-se monitorá-los, e a decisão de início de tratamento para hepatite C poderá ser opcionalmente postergada109.
O esquema recomendado para o tratamento da hepatite crônica C em pacientes coinfectados HIV/HCV, independentemente do genótipo do HCV, é o uso de PEG-IFN associado a RBV durante 48 semanas (A, 1A):
PEG-IFN alfa-2a, 180mcg, SC, 1 vez por semana ou PEG-IFN alfa- 2b, 1,5mcg/kg, SC, 1 vez por semana, ambos associados a RBV 15mg/kg/dia, VO (dose diária dividida de 12 em 12 horas).
Pacientes coinfectados, pertencentes aos genótipos 1, 4 ou 5 do HCV, que estejam em tratamento com PEG-IFN associado a RBV, com boa adesão ao tratamento, e que apresentarem RVP parcial e negativação do HCV RNA na 24ª semana, podem ser considerados, opcionalmente, para prolongamento do tratamento para 72 semanas, considerando aspectos de tolerabilidade e aceitabilidade, conforme o Fluxograma 2110,111 (B, 2A).
8.2. Coinfecção HBV/HCV
A infecção aguda pelo vírus da hepatite B (HBV) em coinfectados pelo HCV pode antecipar o surgimento da antigenemia do HBV (HBsAg) e diminuir o pico da concentração das aminotransferases, se comparada à monoinfecção aguda causada pelo HBV . A infecção aguda causada pelo HCV em portador crônico do HBV ou concomitante à infecção aguda do HBV pode aumentar o risco de hepatite fulminante. Existe também maior risco de progressão para cirrose e CHC em relação à monoinfecção causada pelo HBV ou pelo HCV112,113.
Não existem dados conclusivos na literatura a respeito da abordagem terapêutica; deve-se proceder ao tratamento do agente que causa o maior dano, geralmente o HCV114; todavia, o racional, para pacientes coinfectados HCV/HBV, é recomendar o tratamento da hepatite crônica C de acordo com o status do HBeAg, independentemente do grau de fibrose hepática (biópsia hepática facultativa) (B, 3A):
· HBeAg reagente: o tratamento deve ser realizado com PEG-IFN associado a RBV durante 48 a 72 semanas, conforme as recomendações para o tratamento dos diferentes genótipos do HCV descritos neste protocolo.
· HBeAg não reagente com HBV-DNA > 10.000 cópias/mL (ou > 2.000UI/mL): considerar associação de um inibidor da transcriptase reversa (ITRN), seja tenofovir ou entecavir, ao esquema de PEG-IFN combinado à RBV.
Mesmo concluindo-se o tratamento com PEG-IFN e RBV, o ITRN deve ser mantido conforme as recomendações para tratamento da hepatite viral crônica B HBeAg não reagente.
As recomendações apresentadas neste documento substituem o item 5.4 do “Protocolo clínico e diretrizes terapêuticas para o tratamento da hepatite viral crônica B e coinfecções”, do Ministério da Saúde, Secretaria de Vigilância em Saúde, Departamento de DST, Aids e Hepatites Virais, Brasília, 2010.
8.3. Pacientes pediátricos
A prevalência da infecção pelo HCV em crianças, em países desenvolvidos, varia de 0,1% a 0,4%. Durante os últimos dez anos, a forma de transmissão predominante tem sido a transmissão vertical, sendo que essa taxa varia de 2% a 5% quando se trata de mães monoinfectadas (HCV), e de 5% a 36%, quando as mães são coinfectadas com HIV115.
Existem poucos dados disponíveis sobre a epidemiologia, evolução natural e tratamento da hepatite crônica C em crianças e adolescentes116. A maioria das diretrizes de recomendações para manejo e tratamento de crianças é semelhante àquelas indicadas para adultos.
Alguns especialistas recomendam adiar o tratamento até a idade adulta, pois, na maior parte dos casos, a hepatite C na criança é uma doença leve, assintomática e de curso indolente, até a faixa etária de adulto jovem117. Os achados histológicos são geralmente mais leves e o risco de complicações, ainda na infância, é raro118. Dados da literatura mostram que, apesar de a doença ser mais leve na infância, o risco de desenvolvimento de cirrose hepática é cerca de 20%, e de ocorrência de CHC, de 2 a 5%, em três décadas
de vida119. Cerca de 4 a 6% das crianças apresentam evidência de doença
hepática avançada (cirrose) e necessitam, precocemente, de transplante hepático120.
O tratamento da hepatite crônica C em crianças impõe avaliações criteriosas, bem como discussão conjunta com especialistas experientes no manejo dessa população.
O principal objetivo primário do tratamento é alcançar a RVS, visando erradicar a infecção para evitar complicações tardias121,122. Todas as crianças com infecção crônica pelo vírus C e com HCV-RNA positivo (detectável) devem ser consideradas para tratamento, embora muitas vezes os níveis das aminotransferases se encontrem normais ou apenas levemente alterados e histologicamente as alterações sejam leves.
O tratamento preconizado no Brasil para crianças e adolescentes com idade inferior a 18 anos é a associação de INF convencional alfa-2b com RBV, 49 único interferon registrado no país para tratamento da hepatite crônica C nessa faixa etária.
Em 2008, vários resultados de ensaios clínicos publicados demonstraram significativa eficácia e segurança da terapia para infecção pelo HCV em crianças e adolescentes utilizando PEG-INF alfa-2b em monoterapia ou em associação a RBV, subsidiando o registro desse esquema terapêutico para crianças a partir de 3 anos de idade123. A principal vantagem do PEG-INF é a sua maior meia-vida sérica com a peguilação da molécula, permitindo administração semanal. Nessa população, a eficácia e a segurança do PEGINF são semelhantes às do IFN convencional.
Estudo do International Pediatric Hepatitis C Therapy Group (2005) observou 118 crianças em uma coorte que avaliou segurança, eficácia e farmacocinética do esquema PEG-IFN (alfa-2b) associado à RBV (15mg/kg/dia)124. As análises de segurança e eficácia foram desenvolvidas na população por intenção de tratamento. As crianças que receberam esse esquema obtiveram a máxima redução em níveis séricos de HCV-RNA nas semanas 4 e 12, com perfil de segurança aceitável. A RVS foi consideravelmente maior nas crianças portadoras de genótipos 2 e 3 (84%) do que nas com genótipo 1 (36%; P<0,001). Entre as crianças com genótipo 1, as taxas de RVS foram maiores nas que apresentavam carga viral < 2.000.000
cópias/mL do que nas que tinham > 2.000.000 cópias/mL (48% vs. 26%; p<0,05).
Alguns especialistas recomendam adiar o tratamento até a idade adulta, pois, na maior parte dos casos, a hepatite C na criança é uma doença leve, assintomática e de curso indolente, até a faixa etária de adulto jovem117. Os achados histológicos são geralmente mais leves e o risco de complicações, ainda na infância, é raro118. Dados da literatura mostram que, apesar de a doença ser mais leve na infância, o risco de desenvolvimento de cirrose hepática é cerca de 20%, e de ocorrência de CHC, de 2 a 5%, em três décadas
de vida119. Cerca de 4 a 6% das crianças apresentam evidência de doença
hepática avançada (cirrose) e necessitam, precocemente, de transplante hepático120.
O tratamento da hepatite crônica C em crianças impõe avaliações criteriosas, bem como discussão conjunta com especialistas experientes no manejo dessa população.
O principal objetivo primário do tratamento é alcançar a RVS, visando erradicar a infecção para evitar complicações tardias121,122. Todas as crianças com infecção crônica pelo vírus C e com HCV-RNA positivo (detectável) devem ser consideradas para tratamento, embora muitas vezes os níveis das aminotransferases se encontrem normais ou apenas levemente alterados e histologicamente as alterações sejam leves.
O tratamento preconizado no Brasil para crianças e adolescentes com idade inferior a 18 anos é a associação de INF convencional alfa-2b com RBV, 49 único interferon registrado no país para tratamento da hepatite crônica C nessa faixa etária.
Em 2008, vários resultados de ensaios clínicos publicados demonstraram significativa eficácia e segurança da terapia para infecção pelo HCV em crianças e adolescentes utilizando PEG-INF alfa-2b em monoterapia ou em associação a RBV, subsidiando o registro desse esquema terapêutico para crianças a partir de 3 anos de idade123. A principal vantagem do PEG-INF é a sua maior meia-vida sérica com a peguilação da molécula, permitindo administração semanal. Nessa população, a eficácia e a segurança do PEGINF são semelhantes às do IFN convencional.
Estudo do International Pediatric Hepatitis C Therapy Group (2005) observou 118 crianças em uma coorte que avaliou segurança, eficácia e farmacocinética do esquema PEG-IFN (alfa-2b) associado à RBV (15mg/kg/dia)124. As análises de segurança e eficácia foram desenvolvidas na população por intenção de tratamento. As crianças que receberam esse esquema obtiveram a máxima redução em níveis séricos de HCV-RNA nas semanas 4 e 12, com perfil de segurança aceitável. A RVS foi consideravelmente maior nas crianças portadoras de genótipos 2 e 3 (84%) do que nas com genótipo 1 (36%; P<0,001). Entre as crianças com genótipo 1, as taxas de RVS foram maiores nas que apresentavam carga viral < 2.000.000
cópias/mL do que nas que tinham > 2.000.000 cópias/mL (48% vs. 26%; p<0,05).
Em 2010, Wirth et al. publicaram estudo com 107 pacientes infectados pelo HCV (67 de 3 a 11 anos e 40 de 12 a 17 anos), os quais receberam PEGIFN alfa-2b (60μg/m²/semana) e RBV (15mg/kg/dia)125. A duração do tratamento foi de 24 semanas nos pacientes com genótipos 2 e 3 e carga viral baixa (< 600.000UI/mL), e de 48 semanas naqueles com genótipos 1, 3 e 4 e alta carga viral (> 600.000UI/mL). O desfecho primário foi RVS, a qual foi alcançada em 65% das crianças acompanhadas. O genótipo do HCV foi o principal preditor de resposta; em portadores de genótipo 1, a RVS foi de 53%; nos genótipos 2 e 3, de 93%; e no genótipo 4, de 80%. Não houve eventos adversos graves, e apenas uma criança descontinuou o uso do esquema por trombocitopenia.
· Critérios para indicar tratamento em crianças e adolescentes com idade inferior a 18 anos:
Todos os critérios de inclusão abaixo deverão ser utilizados para decisão de indicação do tratamento da hepatite crônica C (A, 1A):
· Critérios para indicar tratamento em crianças e adolescentes com idade inferior a 18 anos:
Todos os critérios de inclusão abaixo deverão ser utilizados para decisão de indicação do tratamento da hepatite crônica C (A, 1A):
1. Idade igual ou maior a três (03) anos de idade.
2. RNA-HCV positivo (detectável) por mais de seis (06) meses.
3. Biópsia hepática:
3. Biópsia hepática:
a. Genótipo 1: está recomendada, de acordo com as considerações para adultos descritas no item 7.2.
b. Genótipos não-1 (2, 3, 4 ou 5): a realização da biópsia hepática é facultativa, cabendo ao especialista considerar o procedimento.
Critérios a serem considerados para realização da biópsia hepática (A, 1A):
· Doença hepática compensada;
· Contagem de plaquetas > 60.000/mm3;
· Atividade de protrombina > 50%;
· Ausência de contraindicações ao tratamento recomendado.
b. Genótipos não-1 (2, 3, 4 ou 5): a realização da biópsia hepática é facultativa, cabendo ao especialista considerar o procedimento.
Critérios a serem considerados para realização da biópsia hepática (A, 1A):
· Doença hepática compensada;
· Contagem de plaquetas > 60.000/mm3;
· Atividade de protrombina > 50%;
· Ausência de contraindicações ao tratamento recomendado.
4. Fibrose:
a. Genótipo 1: fibrose ≥ 2 (METAVIR, SBP ou ISHAK).
b. Genótipos não-1: independentemente do grau de fibrose; a biópsia hepática é facultativa.
O esquema recomendado para o tratamento da hepatite crônica C genótipos 1, 4 ou 5, em ≥ 3 e < 18 anos de idade, é a associação de IFN convencional e RBV, durante 48 semanas (A, 1A): INF convencional alfa-2b, 3 MUI/m2, SC, 3 vezes por semana associado a RBV 15mg/kg/dia, VO (dose diária dividida de 12 em 12 horas).
Em pacientes infectados com os genótipos virais 1, 4 ou 5, o HCV-RNA deve ser realizado na semana 12 de tratamento, para avaliar a RVP. Pacientes que não atingiram RVP (parcial ou total) devem ter o tratamento interrompido, conforme o Fluxograma 3.
O HCV-RNA deve ser realizado no final do tratamento (semana 48), para avaliar a resposta virológica. Caso apresente resultado negativo (carga viral indetectável), deve-se realizar novo HCV-RNA na semana 72 (6 meses após o término do tratamento) para avaliar RVS, conforme o Fluxograma 3.
O esquema recomendado para o tratamento da hepatite crônica C em genótipos 2 ou 3, em ≥ 3 e < 18 anos de idade, é a associação de IFN convencional e RBV, durante 24 semanas (A, 1A): INF convencional alfa-2b, 3MUI/m2, SC, 3 vezes por semana, associado a RBV 15mg/kg/dia, VO (dose diária dividida de 12 em 12 horas).
Em pacientes com genótipos 2 ou 3, o HCV-RNA deve ser realizado ao final do tratamento (semana 24), para avaliar a resposta virológica. Caso apresentem resultado negativo (carga viral indetectável), deve-se realizar novo HCV-RNA na semana 48 (6 meses após o término do tratamento), para avaliar RVS.
Para aqueles pacientes com maior risco de intolerância e/ou má adesão às doses de IFN convencional, e também para coinfectados com HIV, de acordo com as evidências apresentadas126, considerar o uso de PEG-IFN alfa-2b associado a RBV (B, 2A):
- Portadores dos genótipos 1, 4 ou 5:
PEG-IFN alfa-2b, 60mcg/m2, SC, 1 vez por semana, ambos associados a RBV 15mg/kg/dia, VO (dose diária dividida de 12 em 12 horas), por 48 semanas.
· Portadores dos genótipos 2 ou 3:
PEG-IFN alfa-2b, 60mcg/m2, SC, 1 vez por semana, ambos associados a RBV 15mg/kg/dia, VO (dose diária dividida de 12 em 12 horas), por 24 semanas.
· Coinfectados com HIV, independentemente do genótipo:
PEG-IFN alfa-2b, 60mcg/m2, SC, 1 vez por semana, ambos associados a RBV 15mg/kg/dia, VO (dose diária dividida de 12 em 12 horas), por 48 semanas, conforme descrito no item 8.1.
As evidências produzidas até o momento são insuficientes para indicar PEG-IFN alfa-2a para o tratamento de crianças e adolescentes com idade inferior a 18 anos.
Para pacientes infectados com genótipos virais 1, 4 ou 5, em uso de PEG-INF alfa-2b, o HCV-RNA deve ser realizado na semana 12 de tratamento, para avaliar a RVP. Pacientes que não atingiram RVP (parcial ou total) devem ter o tratamento interrompido. Aqueles que apresentarem RVP parcial e HCV53 RNA indetectável (negativo) na 24ª semana devem manter o tratamento até o final (semana 48); no caso oposto (HCV-RNA detectável na semana 24), devem ter o tratamento interrompido. Os que apresentam RVP total devem manter o tratamento até o final (semana 48), sem necessidade de realizar HCV-RNA na semana 24, conforme o Fluxograma 4 (B, 2A).
Em pacientes com genótipos 2 ou 3, em uso de PEG-INF alfa-2b, o HCVRNA deve ser realizado ao final do tratamento (semana 24), para avaliar a resposta virológica. Caso apresentem resultado negativo (carga viral indetectável), deve-se realizar novo HCV-RNA na semana 48 (6 meses após o término do tratamento), para avaliar RVS (B, 2A).
Nos pacientes recidivantes ao tratamento com INF convencional, independentemente do genótipo, considerar retratamento com PEG-INF por 48 semanas, conforme o Fluxograma 4 (B, 2C). O monitoramento do tratamento e o manejo dos principais eventos adversos estão descritos, respectivamente, nos itens 9 e 10 deste protocolo.
8.4. Pacientes gestantes
A transmissão vertical do HCV é menos frequente quando comparada à do HBV. Entretanto, já se demonstrou que gestantes com carga viral do HCV elevada ou coinfecção pelo HIV apresentam maior risco de transmissão da doença ao recém-nascido127,128.
A transmissão vertical do HCV ocorre em cerca de 5% dos bebês nascidos de mulheres portadoras de HCV129. A transmissão ocorre somente a partir de mães que possuem HCV-RNA positivo (detectável)130.
Não existem informações que possibilitem associar genótipo do HCV a diferenças no risco de transmissão vertical.
Não existem, até o momento, recomendações específicas que permitam reduzir o risco de transmissão vertical do HCV.
As principais complicações a ser consideradas são131:
· Para a gestante: risco de progressão histológica (apesar da redução das aminotransferases séricas durante a gestação).
· Para o recém-nascido: baixo peso ao nascer, pequeno porte para a idade gestacional, maior necessidade de UTI neonatal e ventilação mecânica.
Fatores que podem influenciar o risco de transmissão vertical do HCV132,133:
1. Nível de viremia: gestantes com carga viral de HCV > 105 cópias/mL são mais propensas a transmitir hepatite às suas crianças.
2. Coinfecção com HIV: o risco de infecção é aproximadamente quatro vezes maior em crianças nascidas de mulheres coinfectadas com HCV e HIV. As taxas de transmissão variam entre 5% e 36%.
3. Coinfecção com HBV: o risco de transmissão é de cerca de 20%.
A administração de vacina e imunoglobulina para HBV, no recémnascido, reduz o risco de transmissão em cerca de 92%. A triagem sorológica para hepatite B, nas gestantes portadoras do HCV, é recomendada no primeiro e terceiro trimestres de gestação (B, 2C).
Gestantes infectadas pelo HCV, sem anticorpos contra hepatite A e B, devem ser encaminhadas aos Centros de Referência para Imunobiológicos Especiais (CRIE), para receberem as vacinas contra hepatite A e contra hepatite B (B, 2A).A vacina contra hepatite B também é disponibilizada nas Salas de Vacinação,
além dos CRIE.
4. Outros fatores: ruptura das membranas seis horas ou mais antes do parto; procedimentos invasivos no feto, tais como coleta de amostras de sangue fetal ou monitoração fetal interna; e presença de HCV em
células mononucleares de sangue periférico materno. Não existem dados conclusivos sobre o efeito da via de parto sobre a transmissão perinatal. Observa-se que não houve diferença significativa entre parto vaginal e cesariana para transmissão do HCV, na maior parte das referências relacionadas134.
Até o momento, embora o HCV tenha sido encontrado no colostro, não foi documentada sua transmissão pelo leite materno. Alguns estudos encontraram taxa média de transmissão de 4%, independentemente da
amamentação135. Não existem dados que demonstrem risco com o aleitamento materno. No entanto, a presença de fissuras nos mamilos pode levar ao contato do recém-nascido com sangue contaminado: a indicação de aleitamento deve ser individualizada e definida conjuntamente entre a equipe e a mãe136.
Não está recomendado tratamento específico de gestantes portadoras de HCV: o uso de interferon na gestação está associado a aborto e a RBV tem potencial de teratogenicidade em modelos animais. Não há, até este momento, estudos com novas drogas em gestantes portadoras de HCV (B, 2A).
A função hepática deve ser monitorada durante todo o pré-natal. Na presença de cirrose ou descompensação hepática, a gestante deve ser encaminhada para serviço de referência em hepatite C (A, 1A).
Será publicado um suplemento específico com recomendações para abordagem de gestantes portadoras do HBV e HCV, bem como profilaxia de transmissão vertical das hepatites virais.
8.5. Pacientes com transtornos mentais
Pacientes com transtornos mentais devem ter a sua condição psiquiátrica estabilizada, com acompanhamento da saúde mental e abordagem multidisciplinar137. A decisão pelo início do tratamento da hepatite C deve ser
harmonizada com a estabilidade do transtorno psiquiátrico e realizada em conjunto entre a equipe de saúde mental e o responsável pela prescrição do tratamento para hepatite C138.
Um importante fator de risco para o desenvolvimento de sintomas psicóticos é história de abuso de drogas139. Considera-se que as pessoas com distúrbios mentais ou psiquiátricos estejam sob maior risco de desenvolver efeitos adversos neuropsiquiátricos associados à terapêutica com INF e RBV, tais como depressão, irritabilidade, idéia suicida, mania, alterações de humor e também recaída do abuso de drogas ou álcool140. A relação entre os riscos e benefícios do tratamento e o momento de iniciá-lo devem ser cuidadosamente avaliados141.
Apesar dos desafios clínicos decorrentes do tratamento da hepatite C em portadores de transtornos mentais, a evidência disponível é que IFN e RBV podem ser administrados com segurança, desde que ocorra avaliação psiquiátrica abrangente pré-tratamento, análise de risco e acompanhamento permanente dos sintomas neuropsiquiátricos durante a terapia antiviral pela equipe multidisciplinar142.
A ocorrência de depressão é comum durante o tratamento da hepatite C, sobretudo entre usuários de drogas endovenosas, pessoas que fazem uso abusivo de álcool e aqueles que possuem outras condições concomitantes, incluindo o HIV143. Nos últimos anos, têm sido descritas outras condições, como transtorno bipolar, transtornos psicóticos e transtornos de personalidade, embora, até o momento, o risco da ocorrência desses agravos não esteja bem estabelecido144.
Deve ser considerado o uso de antidepressivos com menor risco de hepatoxicidade, tais como citalopram (na dose de até 10mg/dia), paroxetina (na dose de 5-30mg/dia) ou sertralina (na dose de 25-100mg/dia)145. Outros antidepressivos também podem ser prescritos com doses relativamente baixas.
A terapia antidepressiva antecedendo o início da terapia do HCV pode ser considerada como estratégia de adesão ao tratamento; deve-se enfatizar que o efeito terapêutico normalmente se manifesta após 8 a 14 dias do início do tratamento146 (A, 1B).
Os benzodiazepínicos podem ser usados por curto período em caso de perturbações graves do sono, irritabilidade ou depressão, mas devem ser 58 evitados em pacientes com história de uso de drogas endovenosas ou abuso de álcool, em razão do seu potencial para induzir dependência147 (B, 2A). Em caso de sintomas psicóticos, alguns antipsicóticos, como a risperidona, podem ser utilizados em baixas doses, com monitoramento cuidadoso da equipe de saúde mental148. Os pacientes com infecção pelo HCV e transtornos
Os pacientes com infecção pelo HCV e transtornos mentais podem ser considerados para tratamento com os regimes recomendados e devem ser acompanhados com o apoio de equipe multidisciplinar, incluindo a equipe de saúde mental (B, 2A).
8.6. Pacientes com insuficiência renal
A infecção pelo HCV resulta em menor sobrevida de pacientes com insuficiência renal crônica (IRC), bem como dos enxertos após transplantes renais149. Esses indivíduos, geralmente, encontram-se excluídos de grandes ensaios clínicos de tratamento, o que resulta em poucas informações sobre a resposta virológica e o melhor esquema terapêutico para esse grupo150.
Em pacientes com IRC, o tratamento do HCV é ainda mais relevante, porque a hepatite crônica C reduz tanto a sobrevida de pacientes em hemodiálise como a sobrevida do enxerto renal em pacientes transplantados.
A terapia antiviral na IRC permanece controversa. Não há estudos comparativos para apoiar a decisão de um tratamento adequado.
Os portadores de IRC infectados pelo HCV devem ser acompanhados em serviços especializados, por equipes experientes no manejo da hepatite C e de nefropatia.
A monoterapia com PEG-IFN tem sido associada a elevadas taxas de RVS, provavelmente por sua meia-vida sérica mais prolongada. Pacientes com clearance da creatinina (ClCr) < 50mL/min devem ter as doses de PEG-INF reduzidas151 (A, 1A):
· PEG-INF alfa-2a: 135mcg/semana, SC.
· PEG-INF alfa-2b - 0,5-1mcg/kg/semana, SC.
Pacientes em hemodiálise considerados para tratamento da hepatite crônica C podem beneficiar-se tanto com INF convencional (alfa-2a ou alfa-2b, 3MUI, SC, 3 vezes por semana) quanto com PEG-INF alfa-2a, 135mcg/sem, SC, ou PEG-IFN alfa-2b, 1mcg/kg/semana, SC152,153,154 (A, 1A). O uso de RBV vem sendo avaliado e cada vez mais considerado no tratamento de pacientes com IRC, apesar da reduzida eliminação da droga, o que aumenta o risco de toxicidade nesses pacientes, sobretudo de desenvolvimento ou piora da anemia155,156(B, 2B).
A dose de RBV utilizada nos estudos é ajustada de acordo com as taxas de hemoglobina e varia de 250 a 750mg/dia, considerando a apresentação disponível no Brasil, podendo também ser administrada em dias alternados, com ajustes na dose da eritropoetina, de acordo com a necessidade (B, 2B).
É recomendado o manejo clínico em conjunto com o especialista (nefrologista) (A, 1A).
Pacientes em hemodiálise considerados para tratamento da hepatite crônica C podem beneficiar-se tanto com INF convencional (alfa-2a ou alfa-2b, 3MUI, SC, 3 vezes por semana) quanto com PEG-INF alfa-2a, 135mcg/sem, SC, ou PEG-IFN alfa-2b, 1mcg/kg/semana, SC152,153,154 (A, 1A).
O uso de RBV vem sendo avaliado e cada vez mais considerado no tratamento de pacientes com IRC, apesar da reduzida eliminação da droga, o que aumenta o risco de toxicidade nesses pacientes, sobretudo de
desenvolvimento ou piora da anemia155,156(B, 2B).
A dose de RBV utilizada nos estudos é ajustada de acordo com as taxas de hemoglobina e varia de 250 a 750mg/dia, considerando a apresentação disponível no Brasil, podendo também ser administrada em dias alternados, com ajustes na dose da eritropoetina, de acordo com a necessidade (B, 2B).
É recomendado o manejo clínico em conjunto com o especialista (nefrologista) (A, 1A).
8.7. Pacientes com cirrose
Pacientes com hepatite C crônica e cirrose hepática estabelecida têm risco aumentado de desenvolverem CHC. Quando a cirrose hepática está estabelecida, os principais fatores de risco para CHC são sexo masculino e níveis de alfafetoproteína (AFP) aumentados157.
Os pacientes com cirrose devem ser acompanhados por especialistas, preferencialmente em Centros de Referência para esses casos (A, 1A).
Os objetivos do tratamento na vigência de cirrose são158:
· Prevenir complicações da doença, incluindo o CHC;
· Proporcionar regressão da fibrose;
· Evitar a reinfecção do enxerto nos candidatos a transplante hepático.
A cirrose compensada é geralmente distinguida da cirrose descompensada por meio do escore de Child-Turcotte-Pugh (Child ou CTP), utilizado para avaliar o grau de deterioração da função hepática, além de ser marcador prognóstico159,160. A pontuação é calculada como a soma dos escores de albumina, bilirrubina, tempo de protrombina, ascites e encefalopatia, conforme a Tabela 3. A soma dos pontos obtidos é situada em uma escala de 5 a 15 pontos, sendo classificada como “A” (5-6 pontos), “B” (7-9 pontos) ou “C” (10-15 pontos).
Conforme descrito no item 7.2, os pacientes com sinais clínicos e/ou achados ecográficos de cirrose hepática não necessitam de biópsia hepática para terem o tratamento da hepatite crônica C indicado (A, 1A).
A decisão sobre a realização de biópsia diagnóstica deve considerar a
relação entre os riscos potenciais do procedimento e o impacto clínico do
resultado.
Tabela 3: Escore Child-Turcotte-Pugh
· Cirrose compensada161:
Pacientes com cirrose compensada (escore de Child A) devem ser considerados para tratamento com PEG-IFN associado a RBV. O tempo de tratamento é definido de acordo com o genótipo do HCV (A, 1A). É necessário um monitoramento rigoroso dos eventos adversos do tratamento.
· Cirrose descompensada162:
O escore de Child ≥ 7 (classes B e C) indica cirrose descompensada e é critério para indicação de transplante hepático (A, 1A).
O item 13 deste protocolo descreve recomendações para pré e póstransplante de fígado, incluindo o manejo dos pacientes com cirrose.
8.8. Outras situações
Pacientes com:
· Hemólise;
· Hemoglobinopatias; e
· Supressão de medula óssea.
Nessas situações, pode ser considerada a possibilidade de monoterapia com PEG-IFN, evitando piora na condição hematológica (A, 1B).
9. Monitoramento do tratamento
9.1. Monitoramento laboratorial básico durante o tratamento
Portadores de hepatite C aguda ou crônica e candidatos a tratamento devem ser submetidos a uma avaliação inicial. Nessa avaliação, devem constar anamnese, exame físico completo e exames complementares. Pacientes que estejam realizando tratamento da hepatite C devem ser acompanhados clínica e laboratorialmente, principalmente nas fases iniciais do tratamento163. O acompanhamento laboratorial mínimo durante o tratamento deve conter os seguintes exames:
Tabela 4: Acompanhamento laboratorial no tratamento da hepatite C
9.2. Monitoramento da resposta virológica durante o tratamento
9.2.1. Pacientes em uso de IFN convencional associado ou não a RBV
Pacientes com indicação de terapia por 24 semanas devem realizar o teste quantitativo de detecção do HCV (HCV-RNA) no final do tratamento (semana 24), para avaliar a resposta virológica. Caso apresentem resultado negativo (carga viral indetectável), deve-se realizar novo HCV-RNA na semana 48 (seis meses após o término do tratamento), para avaliar RVS.
Em pacientes com indicação de terapia por 48 semanas, o HCV-RNA quantitativo deve ser realizado na semana 12 de tratamento, para avaliar a RVP. Os pacientes que não atingiram RVP (parcial ou total) na semana 12 devem ter o tratamento interrompido.
9.2.2. Pacientes em uso de PEG-IFN associado ou não a RBV
A contagem da carga viral do HCV (HCV-RNA, teste quantitativo) deve ser realizada na semana 12 de tratamento, para avaliar a RVP.
Portadores dos genótipos 1, 4 ou 5 que atingiram RVP parcial na semana 12 do tratamento devem mantê-lo e realizar o HCV-RNA na semana 24. Caso o resultado seja inferior ao limite de detecção (indetectável) o tratamento deve ser considerado até a semana 72, de acordo com o Fluxograma 1 para portadores do genótipo 1, apresentado no item 7.2.1 deste protocolo. Caso a carga viral esteja detectável (≥ ao limite inferior de detecção) na semana 24, o tratamento deve ser interrompido.
Portadores dos genótipos 1, 4 ou 5 que não atingiram RVP parcial ou total na semana 12 do tratamento devem interrompê-lo, também conforme o Fluxograma 1, apresentado no item 7.2.1 deste protocolo (A, 1A).
Portadores dos genótipos 2 ou 3, sem cirrose, não coinfectados pelo HIV ou em pré ou pós-transplante, sob tratamento com PEG-IFN, devem realizar HCV-RNA ao final do tratamento (semana 24), para avaliar a resposta virológica final (RVF). Caso apresentem resultado indetectável, devem realizar novo HCV-RNA na semana 48 (seis meses após o término do tratamento), para avaliar RVS.
Nos pacientes infectados pelos genótipos 2 ou 3: coinfectados com HIV; ou em pré ou pós-transplante de fígado, a carga viral do HCV (HCVRNA quantitativo) deve ser realizada na semana 12 de tratamento, para avaliar a resposta virológica precoce (RVP)164 (A, 1A):
· Caso o paciente apresente RVP total, o tratamento deve ser mantido até a semana 48.
· Caso o paciente apresente RVP parcial, o tratamento deve ser mantido com realização do HCV-RNA na semana 24, para definir a continuação do tratamento (exceto no pós-transplante), como segue:
- HCV-RNA indetectável na semana 24: o tratamento deve ser mantido até a semana 48, conforme os Fluxogramas 2, 5 e 6.
- HCV-RNA detectável na semana 24: proceder conforme os Fluxogramas 2, 5 e 6.
No pré-transplante, recomenda-se não suspender o tratamento na vigência de resposta virológica sustentada (RVS), nos casos em que houver perspectiva de realização do procedimento em até dois meses165 (B, 2A).
10. Manejo de eventos adversos
Denomina-se evento adverso qualquer ocorrência clínica desfavorável que ocorra durante o tratamento com um determinado medicamento, não possuindo, necessariamente, relação causal com o tratamento. Já o evento adverso grave é qualquer efeito fatal, ameaçador à vida, que acarrete incapacidade permanente ou significativa, requeira ou prolongue a hospitalização, cause anomalia congênita ou necessite intervenção para prevenir incapacidade ou dano permanente166.
Por sua vez, a reação adversa a medicamento (RAM) é uma resposta nociva e não intencional a um medicamento, ocorrendo nas doses normalmente utilizadas em seres humanos167.
O conhecimento sobre efeitos adversos e RAM é fundamental para o acompanhamento do tratamento, bem como para o manejo de suas complicações168.
Eventos adversos do tratamento da hepatite C O tratamento com INF e RBV para hepatite C determina diversas alterações laboratoriais e possíveis reações adversas que necessitam monitoramento clínico e laboratorial mais rigoroso, com o objetivo de melhorar a adesão ao tratamento e a adequação de doses169.
Entre os principais efeitos adversos do uso de INF, destacam-se as alterações hematológicas, além de sintomas que se assemelham aos da gripe (dor de cabeça, fadiga, febre e mialgia) e sintomas psiquiátricos. Cerca de 10% dos pacientes podem desenvolver alterações tireoidianas.
O tratamento pode ter um impacto negativo na qualidade de vida, reversível, entretanto, de 12 a 24 semanas após seu término. A piora na qualidade de vida durante o tratamento pode influenciar negativamente a confiança e contribuir para um desfecho clínico desfavorável. O suporte multiprofissional na abordagem dos efeitos adversos, com estratégias de 66 apoio e motivação, auxilia a reduzir o risco de abandono inicial do tratamento (B, 2A).
É essencial que o portador de hepatite C crônica compreenda os objetivos do tratamento e seus efeitos adversos, recebendo suporte da equipe multiprofissional, que deve propiciar vínculo, responsabilização conjunta e suporte para evitar o abandono do tratamento (B, 2A).
10.1. Manejo de complicações resultantes do tratamento
Manejo da anemia em pacientes em uso de IFN convencional ou peguilado e RBV durante o tratamento da hepatite C170 Inicialmente, deve-se realizar investigação e tratamento de condições de base que determinem a ocorrência de anemia, tais como sangramento, desnutrição, hemoglobinopatias ou doença na tireoide.
A introdução da eritropoetina poderá ser a primeira opção, quando disponível, de acordo com a recomendação do Quadro 3. Já a redução da dose da RBV deve ser realizada de acordo com as recomendações do Quadro 4. Em algumas condições clínicas, o uso da eritropoetina e/ou a redução
da dose da RBV poderão ser considerados de forma mais precoce, como, por exemplo, em pacientes com cirrose e naqueles coinfectados pelo HIV.
Pacientes com hemoglobina < 12g/dL, doença isquêmica cardiovascular e doença pulmonar obstrutiva crônica deverão ser avaliados individualmente.
Quadro 3: Manejo de complicações resultantes do tratamento (B, 2A)
Quadro 4: Recomendações para o manejo da anemia em pacientes em uso de PEG-IFN e RBV, de acordo com as recomendações de cada fabricante (B, 2A)
A dose de RBV deve ser reduzida para 500 a 750mg/dia em pacientes com antecedentes de miocardiopatia isquêmica que apresentem queda de hemoglobina > 2g/dL em um período de 4 semanas (B, 2A).
- Uso de eritropoetina recombinante171:
Indicação: hemoglobina atual menor que 10g/dL ou queda > 3,0g/dL em relação ao nível pré-tratamento, em pacientes que se mostrem sintomáticos em relação à anemia.
Objetivos do uso: resolução da anemia e manutenção de Hb > 12g/dL, permitindo o uso de pelo menos 80% da dose preconizada de RBV.
Posologia: de 10.000UI a 40.000UI, SC, a cada semana, a critério clínico.
Tempo de uso: variável, conforme a necessidade, para manter o paciente com hemoglobina > 10g/dL.
Critério de suspensão da RBV: hemoglobina menor que 8,5g/dL ou manutenção de sintomas de anemia, após o uso de fatores estimulantes e redução de dose do medicamento. Manejo da neutropenia em pacientes em uso de IFN convencional ou peguilado e RBV durante o tratamento da hepatite C (B, 2A)
Seleção de pacientes candidatos a uso de filgrastima (G-CSF)172:
Pacientes com neutropenia severa: neutrófilos < 500/mm³ ou < 750/mm³ (com cirrose, transplantados ou coinfectados pelo HIV).
Posologia: 300mcg, SC, 1 a 2 vezes por semana.
Indicador de resposta: elevação de neutrófilos para valores ≥ a 750 células/mm3.
Tempo de uso: variável, conforme a necessidade, para manter o paciente com neutrófilos ≥ 750 células/mm3.
Critério de suspensão do IFN: manutenção de neutrófilos < 500 células/mm3, em qualquer momento do tratamento, após uso de fatores estimulantes e redução da dose do medicamento, conforme o Quadro 3.
Manejo da plaquetopenia em pacientes em uso de IFN convencional ou peguilado e RBV durante o tratamento da hepatite C (B, 2A) Pacientes com plaquetas < 50.000/mm³ deverão ter a dose de IFN reduzida a 50% e aqueles com plaquetas < 25.000/mm³ deverão ter o uso de IFN suspenso.
10.2. Promoção da adesão
A abordagem multidisciplinar é essencial para promover o cuidado integral, proporcionando individualização na abordagem e contribuindo para a adequada adesão ao tratamento173. O estabelecimento de vínculo entre a equipe de saúde e o usuário é fundamental na adesão e é influenciada pela linguagem, a atitude do profissional de saúde e o tempo da consulta, entre outros fatores174.
Os medicamentos utilizados para o tratamento da hepatite viral C apresentam grande número de RAM e efeitos adversos que dificultam a adesão ao tratamento, tornando-se imprescindível a organização da equipe e
serviços para o acompanhamento adequado175.
Atribuições da equipe multidisciplinar especializada:
• Apoiar e orientar os pacientes, sobretudo aqueles com problemas complexos, incluindo abuso de substâncias.
• Fornecer a continuidade do cuidado desde o encaminhamento inicial e durante o tratamento.
• Preparar o paciente para possíveis efeitos negativos do tratamento e apoiá-lo ao longo do que pode ser um período desafiador.
• Trabalhar em conjunto com instituições que atendem usuários de drogas e álcool e associações que promovem o cuidado à saúde dos sem-teto, com clínicos gerais e equipes de saúde mental, quando necessário.
• Oferecer alternativas diversificadas de atendimento, flexibilidade de horário e cuidado multidisciplinar.
• Estabelecer fluxo diferenciado para pessoas com maiores dificuldades.
• Ofertar esquemas personalizados de tomada dos remédios, adaptados à rotina e hábitos de vida de cada pessoa.
São componentes importantes do tratamento e monitoramento:
• A educação dos pacientes é fator facilitador da adesão: deve-se adaptar o discurso da equipe técnica aos padrões de entendimento e interpretação do paciente.
• É necessária uma cuidadosa avaliação pré-tratamento de condições clínicas, psiquiátricas e sociais.
• A redução da dose somente é recomendada para os casos em que isso seja absolutamente necessário, já que a eficácia do tratamento pode ser prejudicada.
• Para avaliar a adesão, recomenda-se a utilização de técnicas diversificadas e adaptadas às necessidades de cada usuário. A avaliação da adesão cabe a todos os profissionais envolvidos no cuidado.
Serviço de Tratamento Assistido - STA
A abordagem global dos pacientes com hepatite C compreende ações integradas, considerando estratégias adequadas para prover resposta satisfatória ao tratamento. O STA é um modelo de serviço que garante a
eficácia e segurança dos esquemas terapêuticos recomendados neste protocolo, incluindo a correta administração e armazenamento adequado do interferon. O monitoramento dos pacientes é realizado pela equipe multiprofissional, mediante estratégias de cuidado integral continuado que proporcionam melhor adesão ao tratamento, além da identificação precoce das reações adversas176.
Para um melhor monitoramento, acompanhamento e promoção da adesão ao tratamento, recomendamos que as doses de interferon sejam administradas em STA ou em serviço especialmente identificado para tal fim
pelas Secretarias Estaduais e/ou Municipais de Saúde. Recomendamos que os serviços garantam a manutenção de todo tratamento com a mesma apresentação de interferon prescrita.
Dependendo da formulação e da apresentação comercial do interferon prescrito e do peso do paciente, o conteúdo das ampolas poderá ser compartilhado, se adotadas as medidas técnicas de segurança de manipulação. Para facilitar o trabalho dos serviços identificados e a otimização dos recursos, sugere-se que os pacientes sejam agrupados e previamente agendados para a administração do medicamento177.
Os pacientes que fazem uso de interferon peguilado alfa-2a na apresentação de 180mcg (seringa preenchida), devem iniciar as aplicações nos STA. Em caso de dificuldade de acesso do paciente, considerar o treinamento para autoaplicação do medicamento.
O manejo das doses de PEG-IFN por eventos adversos deve ser realizado de acordo com as recomendações descritas neste protocolo.
As possibilidades individuais dos pacientes devem ser avaliadas antes da dispensação dos esquemas terapêuticos prescritos, a critério de cada unidade.
11. Retratamento
O retratamento tem como objetivo retardar ou impedir a progressão para cirrose e/ou descompensação hepática naqueles pacientes com cirrose estabelecida, oferecendo uma nova oportunidade para resposta ao tratamento com alcance da RVS; para isso, é fundamental corrigir e adequar a abordagem de situações predisponentes à má adesão e reduções de doses não recomendadas178,179.
A manutenção do tratamento com PEG-INF visando retardar ou prevenir a progressão para cirrose e/ou descompensação hepática vem sendo avaliada em alguns estudos clínicos180. O resultado de um estudo clínico randomizado, denominado HALT-C, demonstrou que, de forma geral181, o tratamento de manutenção para aqueles pacientes que não responderam a um curso padrão de tratamento não traz benefícios imediatos e, portanto, não está recomendado182.
Pacientes com cirrose devem ser acompanhados por especialistas; aqueles com escore de Child ≥ 7 (classes B e C) têm indicação de transplante hepático. O item 13 deste protocolo descreve recomendações para pré e pós-transplante de fígado, incluindo o manejo dos pacientes com cirrose.
A abordagem aos pacientes que não conseguiram responder ao tratamento inicial depende principalmente da natureza da resposta virológica observada no tratamento inicial, da potência do esquema administrado e de outros fatores como:
· Má adesão ao tratamento;
· Intolerância ao tratamento;
· Interrupção precoce do tratamento;
· Eventos adversos com necessidade de redução ou suspensão temporária do interferon e/ou RBV, a despeito de manejo adequado:
neutropenia, trombocitopenia, anemia;
· Reduções inadequadas nas doses do esquema terapêutico.
Em comparação com o esquema atualmente recomendado para o tratamento de grande parte dos pacientes infectados pelo HCV, PEG-IFN e RBV, o tratamento anteriormente preconizado para os genótipos não-1, com IFN convencional e RBV, estava associado a maiores taxas de falhas do tratamento.
Devido ao fato de que recidivantes e não respondedores ao tratamento inicial constituem um grupo bastante heterogêneo, é necessário qualificar e selecionar cuidadosamente os pacientes que poderiam ter a indicação de retratamento.
Para avaliar a necessidade de retratamento, devem ser considerados alguns conceitos já descritos no item 7.2:
· Respondedor lento: definido como o indivíduo que apresenta RVP parcial (HCV-RNA detectável, porém com queda > 2 Log na semana 12) e HCV-RNA indetectável na 24ª semana de tratamento.
· Não respondedor parcial: definido como o indivíduo que apresenta RVP parcial (HCV-RNA detectável, porém com queda > 2 Log na semana 12) e HCV-RNA detectável na 24ª semana de tratamento.
· Recidiva virológica (recidivantes): definida como HCV-RNA indetectável ao final do tratamento e HCV-RNA detectável 24 semanas após o término do tratamento.
· Nulo de resposta: definido como o indivíduo que não apresenta pelo menos RVP parcial (queda de pelo menos 2 Log do valor do HCV-RNA pré-tratamento).
É reconhecida na literatura a melhor resposta ao retratamento com PEG-IFN dos pacientes tratados previamente com IFN convencional e recidivantes, quando comparados aos pacientes tratados previamente com IFN convencional e não respondedores parciais ou nulos de resposta.
Estudos que avaliaram a RVS no retratamento de não respondedores a IFN convencional encontraram taxas variando de 8% a 40%. As maiores taxas de RVS foram alcançadas entre os infectados pelos genótipos não-1 do HCV que haviam feito uso prévio de monoterapia com IFN convencional e apresentavam carga viral mais baixa e fibrose mais leve183,184,185,186,187,188,189.
Para pacientes não respondedores ou recidivantes a tratamento anterior com IFN convencional em monoterapia ou associado a RBV, recomenda-se retratamento com PEG-IFN associado a RBV (B, 2A).
Com relação ao retratamento daqueles já tratados anteriormente com PEG-IFN associado a RBV, as evidências científicas publicadas são escassas, a casuística é pequena e as definições de RVS foram heterogêneas entre os estudos, independentemente da formulação de PEG-IFN utilizada190,191.
Não existem evidências para recomendar a modificação da formulação de PEG-IFN no retratamento daqueles que já fizeram uso de uma das formulações.O retratamento recomendado para aqueles recidivantes a tratamento prévio com PEG-IFN e RBV é a associação de PEG-IFN com RBV. Para não respondedores parciais, a possibilidade de retratamento deve ser considerada individualmente, avaliando situações predisponentes à má adesão e reduções de doses não recomendadas, durante o tratamento (B, 2C).
Pacientes que, durante o tratamento, necessitaram de doses reduzidas de PEG-IFN ou RBV devido à citopenia ou outros efeitos adversos, normalmente respondem melhor ao retratamento do que aqueles que receberam doses plenas (A, 1A).
No momento, não existem dados consolidados na literatura para recomendar o uso de doses mais elevadas de PEG-IFN ou RBV ou de doses de indução. Há fortes evidências de que pacientes que não apresentam HCVRNA indetectável na semana 12 do retratamento terão muito pouca chance de apresentar RVS, sendo recomendada a interrupção do seu retratamento192 (A, 1A).
O esquema recomendado para retratamento é a associação de PEG-IFN e RBV (A, 1A):
- Durante 72 semanas para genótipo 1, 4 ou 5;
- Durante 48 semanas para genótipos 2 e 3.
PEG-IFN alfa-2a, 180mcg, SC, 1 vez por semana ou PEG-IFN alfa-2b, 1,5mcg/kg, SC, 1 vez por semana, ambos associados a RBV 15mg/kg/dia, via oral (dose diária dividida de 12 em 12 horas).
Pacientes que não apresentarem RVP (parcial ou total) na semana 12 devem ter seu retratamento suspenso.
O retratamento com PEG-IFN associado a RBV não está recomendado para os pacientes não respondedores ou nulos de resposta a tratamento anterior com PEG-IFN e RBV (A, 1A).
12. Interrupção do tratamento
O tratamento deve ser interrompido, independentemente do esquema terapêutico (IFN convencional ou PEG-IFN associado ou não a RBV), nas seguintes situações (B, 2A):
· Pacientes com eventos adversos sérios;
· Pacientes intolerantes ao tratamento;
· Ausência de adesão ao tratamento.
Nos pacientes com indicação inicial de tratamento com PEG-IFN por mais de 24 semanas, as seguintes situações também indicam a interrupção do tratamento (A, 1A):
· Pacientes que não apresentem pelo menos RVP parcial na 12ª semana do tratamento;
· Pacientes que não apresentem HCV-RNA indetectável na 24ª semana do tratamento, após terem tido RVP parcial.
As situações acima caracterizam pacientes nulos de resposta, pois nunca atingiram HCV-RNA indetectável (negativo) nas avaliações durante o tratamento193.
As recomendações de interrupção do tratamento no pós-transplante hepático estão descritas no item 13.2 deste protocolo.
13. Recomendações pré e pós-transplante de fígado
A cirrose hepática é a principal indicação para transplante hepático (70-90% desses transplantes). Cerca de 20 a 50% dos casos de cirrose são decorrentes da cronificação das hepatites virais (B e C), sendo a hepatite C a primeira causa de transplante de fígado no mundo194. A progressão da hepatite C até cirrose hepática ocorre, geralmente, entre 20 e 30 anos de evolução da doença195.
A Política Nacional de Transplantes de órgãos e tecidos fundamenta-se na Lei nº 9.434/1997 e na Lei nº 10.211/2001, e tem como diretrizes a gratuidade da doação, a beneficência em relação aos receptores e a não maleficência em relação aos doadores vivos. Estabelece também garantias e direitos aos pacientes que necessitam desses procedimentos e regula toda a rede assistencial por meio de autorizações e reautorizações de funcionamento de equipes e instituições.
A Portaria Ministerial nº 2.600, de 21 de outubro de 2009 (Seção IV - Módulo de Fígado; artigo 78) define o Regulamento Técnico do Sistema Nacional de Transplantes (SNT). De acordo com a regulamentação, para inscrição em lista de espera de transplante hepático são aceitos potenciais receptores que estejam em tratamento de enfermidades hepáticas graves e irreversíveis.
A distribuição do órgão no Brasil é realizada por critério de gravidade da doença hepática, utilizando-se o MELD (Model for End-Stage Liver Disease), fórmula que utiliza valores de creatinina sérica, INR da atividade de protrombina e bilirrubina total sérica; a dosagem de sódio sérico também pode ser incorporada a essa fórmula196. Casos excepcionais que não preenchem critérios pelo MELD podem ser submetidos à avaliação das câmaras técnicas das Centrais Estaduais de Transplante ou do SNT. No caso dos pacientes com hepatite crônica, o escore de Child-Turcotte-Pugh é utilizado para avaliar o grau de deterioração da função hepática, conforme descrito no item 8.7 deste protocolo.
Para inscrição em lista de espera para transplante de fígado, o indivíduo com cirrose decorrente da infecção crônica pelo HCV deve ter doença hepática classificada como Child B ou C, com MELD calculado de pelo menos 11 ou, independentemente do escore Child, apresentar pelo menos uma das seguintes complicações: encefalopatia, síndrome hepatopulmonar, dois episódios de hemorragia digestiva com necessidade de transfusão sanguínea ou presença de CHC197.
A recidiva de hepatite pelo HCV é frequente em pacientes que foram transplantados com viremia detectável. Quando ocorre recidiva, esta pode se apresentar como hepatite aguda (em 20 a 45% dos casos), hepatite crônica (em 50 a 80% dos casos) ou hepatite colestática fibrosante (em 5 a 10% dos casos)198.
Em pacientes com recidiva da hepatite crônica C, a progressão para fibrose é mais rápida, com taxa de 0,3 - 0,8 grau/ano e evolução para cirrose em 5 anos (20 a 30% dos casos recidivantes)199. A recidiva da infecção pelo HCV pós-transplante tem impacto na sobrevida, diminuindo-a mais a cada ano quando comparada com todas as outras causas de transplante.
Fatores relacionados ao doador, ao receptor, ao vírus, às condições do órgão transplantado e à imunossupressão estão associados à progressão da fibrose200. Entre esses fatores, destacam-se a carga viral pré-transplante e o aumento precoce da carga viral pós-procedimento. Dessa forma, a abordagem terapêutica deve começar no momento da lista de espera para o procedimento, estendendo-se durante todo o período de seguimento pós-transplante, que tem como objetivo diminuir os riscos da recidiva da infecção pelo HCV e melhorar a sobrevida do enxerto e do transplantado. O manejo dos pacientes pré e póstransplante deve ser realizado em centros especializados, por médico especialista e experiente (A, 1A).
13.1. Condutas pré-transplante de fígado
Os objetivos do manejo pré-transplante são:
- Diminuir ou suprimir a replicação viral;
- Minimizar o risco e/ou a progressão da recidiva pós-transplante.
Indicação para tratamento da hepatite crônica C pré-transplante de fígado (A, 1A):
Paciente inscrito em lista de transplante de fígado (escore Child B ou C), compensado, sendo acompanhado em centros especializados, com rigoroso monitoramento de eventos adversos.
Contraindicações absolutas para o tratamento no pré-transplante:
- Vigência de ascite;
- Vigência de encefalopatia grau ≥ II;
- Ocorrência de hemorragia digestiva alta nos últimos dois meses.
O esquema recomendado para tratamento dos pacientes portadores de hepatite crônica C pré-transplante de fígado, independentemente do genótipo, é a associação de PEG-IFN e RBV, durante 48 semanas (A, 1A):
PEG-IFN alfa-2a, 180mcg, SC, 1 vez por semana ou PEG-IFN alfa-2b, 1,5mcg/kg, SC, 1 vez por semana, ambos associados a RBV 15mg/kg/dia, VO e dose diária dividida de 12 em 12 horas.
Pacientes infectados com genótipos 1, 4 ou 5 do HCV, com boa adesão ao tratamento, que apresentarem RVP parcial e negativação do HCVRNA na 24ª semana, podem ser considerados, opcionalmente, para
prolongamento do tratamento para 72 semanas, tendo em conta aspectos de tolerabilidade e aceitabilidade (A, 1A).
Recomenda-se não suspender o tratamento na vigência de resposta virológica, nos casos em que houver perspectiva de realização do transplante em até dois meses (B, 2A).
O tratamento deve ser descontinuado caso não se obtenha RVP parcial ou total na 12ª semana de tratamento. Aqueles que obtiveram RVP parcial devem ter o HCV-RNA repetido na 24ª semana de tratamento; caso apresentem resultado positivo/detectável, o tratamento deverá ser descontinuado, conforme o Fluxograma 5 (A, 1A).
13.2. Condutas pós-transplante de fígado
A recidiva da infecção pelo HCV em pacientes transplantados ocorre em 95 a 100% dos casos, e pode ocorrer cirrose em 20 a 30% dos casos até cerca de cinco anos após o transplante hepático.
Após o transplante, o objetivo da terapia antiviral é evitar a progressão da fibrose hepática.
Recomenda-se o acompanhamento virológico e histológico para diagnóstico de recidiva (B, 2A):
Com enzimas hepáticas normais:
Realizar HCV-RNA 6 meses após o transplante; sempre que apresentar resultado negativo (indetectável) deve ser repetido semestralmente;
Realizar biópsia hepática 6 meses e 1 ano pós-transplante;
anualmente, do 2º ao 5º ano; a cada 3 anos, após o 5º ano póstransplante.
Na vigência de alteração das enzimas hepáticas:
Realizar HCV-RNA a qualquer momento, desde que o anterior tenha sido negativo (indetectável)
Realizar biópsia hepática a qualquer momento, desde que a anterior não tenha apresentado fibrose ≥ F1 (METAVIR) e seus correspondentes (SBP ≥ 2 e ISHAK ≥ 3), ou atividade inflamatória ≥ A3 (METAVIR) e seus correspondentes (SBP e ISHAK ≥ 2).
Critérios a serem considerados para realização da biópsia hepática pós-transplante:
· Doença hepática compensada;
· Contagem de plaquetas > 60.000/mm3;
· Atividade de protrombina > 50%.
Conforme apresentado no item 7.2 deste protocolo, em algumas situações a biópsia hepática percutânea está contraindicada (A, 1A):
. Contraindicações relativas: obesidade mórbida, possibilidade de lesões hepáticas vasculares, entre outras.
. Contraindicações absolutas: pacientes não cooperativos, coagulopatias graves, infecção no parênquima hepático, obstrução biliar extrahepática.
Alguns estudos abordando o tratamento logo nas primeiras semanas após o transplante, antes da recidiva histológica (“terapia preemptiva”), demonstraram baixa resposta virológica e pouca segurança, com alto número de complicações, incluindo rejeição do enxerto. Essa terapia tem sido avaliada para prevenir a ocorrência de recidiva histológica201.
As evidências produzidas até o momento são insuficientes para indicar terapia preemptiva.
Estudos clínicos que utilizaram monoterapia com IFN na fase de recidiva histológica mostraram resultados insatisfatórios em RVS. Com adição de RBV ao esquema, houve aumento no alcance de resposta viral em aproximadamente 20% dos pacientes tratados.
Estudos mais recentes que empregaram PEG-IFN associado a RBV demonstraram taxas de RVS até 50%202. Embora tenha sido demonstrada eficácia virológica, os eventos adversos ainda são limitadores e associados a condições clínicas desfavoráveis, podendo acarretar falência de tratamento e morte203.
O tratamento da hepatite C deve ser considerado para os pacientes transplantados que apresentem recidiva virológica e histológica, com os seguintes critérios (A, 1A):
. HCV-RNA positivo (detectável) e Evidência de hepatite crônica C com fibrose ≥ F1 (METAVIR) e seus correspondentes (SBP ≥ 2 e ISHAK > 2), ou atividade inflamatória ≥ A3 (METAVIR) e seus correspondentes (SBP e ISHAK ≥ 2), ou Pacientes com hepatite colestática fibrosante.
Contraindicações absolutas para tratamento no pós-transplante (B, 2A):
· Contagem de plaquetas < 30.000/mm³;
· Presença de rejeição;
· Presença de ascite, encefalopatia de pelo menos grau II ou ocorrência de hemorragia digestiva alta nos últimos dois meses.
O esquema recomendado para tratamento dos pacientes portadores de hepatite crônica C pós-transplante de fígado, independentemente do genótipo, é a associação de PEG-IFN e RBV, durante 48 semanas (A, 1A):
PEG-IFN alfa-2a, 180mcg, SC, 1 vez por semana ou PEG-IFN alfa-2b, 1,5mcg/kg, SC, 1 vez por semana, ambos associados a RBV 15mg/kg/dia, via oral (dose diária dividida de 12 em 12 horas).
Pacientes infectados com genótipos virais 1, 4 ou 5 e boa adesão ao tratamento, que apresentarem RVP parcial e negativação do HCV-RNA na 24ª semana, podem ser considerados, opcionalmente, para prolongamento do tratamento para 72 semanas, levando em conta aspectos de tolerabilidade e aceitabilidade, conforme o Fluxograma 6 (A, 1A).
Em alguns casos, a melhora histológica deverá ser definida por biópsia hepática, antes da suspensão do tratamento, para definir a necessidade de terapia de manutenção nos pacientes que apresentarem (B, 2A):
· RVP parcial e HCV-RNA detectável na 24ª semana;
· HCV-RNA detectável no período de término do tratamento (48ª ou 72ª semana), independentemente da RVP.
Quando houver melhora histológica caracterizada por diminuição no grau da fibrose, é recomendada terapia de manutenção por tempo indeterminado, com metade das doses de PEG-IFN e RBV. Caso não haja melhora histológica, o tratamento deve ser suspenso (A, 1A).
Nos pacientes recidivantes, considerar retratamento com a mesma duração do tratamento, e, caso necessário, avaliar melhora histológica para terapia de manutenção, conforme descrito acima (B, 2A).
O monitoramento do tratamento e o manejo dos principais eventos adversos estão descritos, respectivamente, nos itens 9 e 10 deste protocolo.
Referências
1 BRASIL. Ministério da Saúde. Secretaria de Ciência, Tecnologia e Insumos
Estratégicos. Departamento de Ciência e Tecnologia. Diretrizes metodológicas:
elaboração de pareceres técnico-científicos. 2. ed. ver. e ampl. Brasília:
Ministério da Saúde, 2009. 62 p. Série A. Normas e Manuais Técnicos.
2 ASSOCIAÇÃO MÉDICA BRASILEIRA; CONSELHO FEDERAL DE
MEDICINA. Projeto diretrizes. Texto introdutório. Disponível em:
<http://www.projetodiretrizes.org.br/projeto_diretrizes/texto_introdutorio.pdf>.
Acesso em: 15 maio 2011.
3 MARTINS, T.; NARCISO-SCHIAVON, J. L.; SCHIAVON, L. L. Epidemiologia
da infecção pelo vírus da hepatite C. Rev. Assoc. Med. Bras., [S.l.], v. 57, n. 1,
p. 107-112, 2011.
4 WORLD HEALTH ORGANIZATION (WHO). Hepatitis C – 2002. Geneva:
WHO, 2003. Disponível em: <http://www.who.int/csr/disease/hepatitis/
Hepc.pdf>. Acesso em: 15 maio 2011.
5 PALTANIN, L. F.; REICHE, E. M. Seroprevalence of anti-hepatitis C virus
antibodies among blood donors, Brazil. Revista de Saúde Pública, [S.l.], v. 36,
p. 393-399, 2002.
6 FOCACCIA, R. et al. Estimated prevalence of viral hepatitis in the general
population of the municipality of São Paulo, measured by a serologic survey of
a stratified, randomized and residence-based population. Braz. J. Infect. Dis.,
[S.l.], v. 2, n. 6, p. 269-284, 1998.
7 BRASIL. Ministério da Saúde. Secretaria de Vigilância em Saúde.
Departamento de DST, Aids e Hepatites Virais. Relatório técnico do estudo de
prevalência de base populacional das infecções pelos vírus das hepatites A, B
e C nas capitais do Brasil: dados preliminares. Recife: Ministério da Saúde, fev.
2010.
8 BRASIL. Ministério da Saúde. Secretaria de Vigilância em Saúde.
Departamento de DST, Aids e Hepatites Virais. Boletim epidemiológico:
hepatites virais. Brasília: Ministério da Saúde, 2010.
9 VIRAL HEPATITIS PREVENTION BOARD (VHPB). Public health challenges
for controlling HCV infection. Geneva: VHPB, 2005.
10 BRASIL. Ministério da Saúde. Secretaria de Vigilância em Saúde.
Departamento de Vigilância Epidemiológica. Hepatites Virais: o Brasil está
atento. 3. ed. Brasília: Ministério da Saúde, 2008.
11 COELHO, H.C. Presença dos vírus HBC e HCV e seus fatores de risco nos
presidiários masculinos na Penitenciária de Ribeirão Preto. 2008. 121 f. Tese
(Doutorado)–Faculdade de Medicina de Ribeirão Preto, Universidade de São
Paulo, Ribeirão Preto, 2008.
O Protocolo têm mais páginas de referencias dentro do link cima para consultas, caso queiram consultá-las.
Observação 1: Pelo que observamos o conteúdo não foi modificado, houve apenas a mudança de endereço.
Houve mudança no conteúdo do texto nas seguintes tópicos:
As alterações e/ou adequações são as seguintes:
1- A Biópsia hepática passa a ser facultativa em pacientes com insuficiência renal (pag. 31);
2- Quando a biópsia for recomendada para definir indicação de tratamento, deve ser realizada dentro dos 24 meses que antecedem o início deste, desde que em biópsia prévia (antiga) não tenha havido indicação de tratamento. (pag. 31);
3- Tratamentos para genótipos 2 e 3 durante 24 a 48 semanas, de acordo com o critério de Resposta Virológica Parcial (RVP). Foi inserido nesta página um fluxograma mostrando graficamente os passos que devem ser seguidos. (pags. 40 e 41);
4- Pacientes co- infectados HIV/HCV que estejam em tratamento com interferon peguilado associado a ribavirina, com boa adesão ao tratamento, e que apresentarem Resposta Virológica Parcial (RVP) e negativação da carga viral na semana 24, podem ser considerados para prolongamento do tratamento para 48 semanas
(genótipos 2 ou 3) ou para 72 semanas (genótipos 1, 4 ou 5), considerando aspectos de tolerabilidade e aceitabilidade. (pag. 46);
5- Referências ao Protocolo de Tratamento para hepatite crônica B, com relação ao monitoramento e o tempo de tratamento com ITRN na co-infecção da hepatite C com hepatite B. (pag. 49);
6- Ajuste dos critérios de idade e fibrose para tratamento em crianças e adolescente. (pag. 48, 51 e 52);
7-Recomendação de alfa 2a e alfa 2b, tanto de interferon convencional, quanto de interferon peguilado. (pag. 52 – 54);
8- Padronização do termo "evento adverso" com o mesmo significado em todas as citações, evitando confusão entre efeito colateral e efeito adverso. (pág. 7, 28, 58, 67, 68, 71 e 76).
Agradecemos ao Grupo Otimismo a conferencia do conteúdo modificado.
Nossa postagem desde o inicio já estava correta com as modificações do conteúdo. Está conferida!











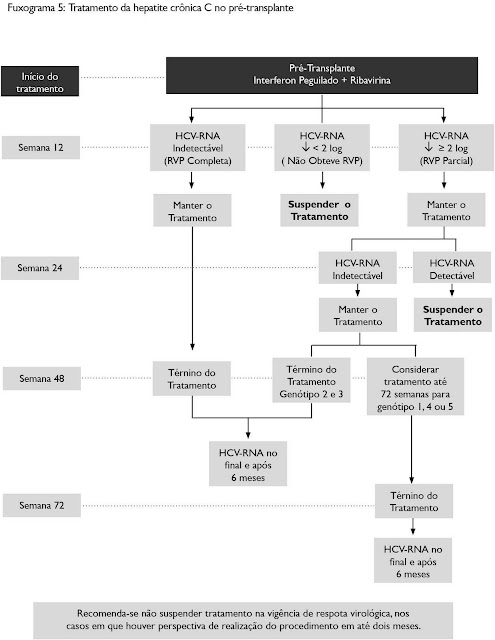

Link desatualizado. A versão Julho 2011 está no site!
ResponderExcluirO Protocolo Clinico de Junho de 2011 é esse e foi postado assim que o Ministério da Saúde nos forneceu o material pronto.
ResponderExcluir